ਕੇਟੋਆਸੀਡੋਸਿਸ ਸ਼ੂਗਰ ਦੀ ਇਕ ਗੰਭੀਰ ਪੇਚੀਦਗੀ ਹੈ. ਇਹ ਉਹਨਾਂ ਮਰੀਜ਼ਾਂ ਵਿੱਚ ਵਿਕਸਤ ਹੁੰਦਾ ਹੈ ਜੋ ਆਪਣੀ ਬਿਮਾਰੀ ਨੂੰ ਨਿਯੰਤਰਣ ਕਰਨ ਲਈ ਸਿਖਲਾਈ ਪ੍ਰਾਪਤ ਨਹੀਂ ਹੁੰਦੇ. ਲੇਖ ਨੂੰ ਪੜ੍ਹਨ ਤੋਂ ਬਾਅਦ, ਤੁਸੀਂ ਬੱਚਿਆਂ ਅਤੇ ਬਾਲਗਾਂ ਵਿਚ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਇਲਾਜ ਕਰਨ ਦੇ ਲੱਛਣਾਂ ਦੇ ਬਾਰੇ ਵਿਚ ਸਭ ਕੁਝ ਸਿੱਖੋਗੇ. ਡਾਇਬੇਟ -ਮੇਡ.ਕਾਮ ਵੈਬਸਾਈਟ ਘੱਟ ਕਾਰਬੋਹਾਈਡਰੇਟ ਦੀ ਖੁਰਾਕ ਨੂੰ ਉਤਸ਼ਾਹਿਤ ਕਰਦੀ ਹੈ - ਟਾਈਪ 1 ਅਤੇ ਟਾਈਪ 2 ਸ਼ੂਗਰ ਰੋਗ ਨੂੰ ਨਿਯੰਤਰਣ ਕਰਨ ਦਾ ਇਕ ਪ੍ਰਭਾਵਸ਼ਾਲੀ ਤਰੀਕਾ. ਸ਼ੂਗਰ ਰੋਗੀਆਂ ਵਿੱਚ ਜੋ ਇਸ ਖੁਰਾਕ ਦਾ ਪਾਲਣ ਕਰਦੇ ਹਨ, ਟੈਸਟ ਦੀਆਂ ਪੱਟੀਆਂ ਅਕਸਰ ਪਿਸ਼ਾਬ ਅਤੇ ਖੂਨ ਵਿੱਚ ਕੇਟੋਨਜ਼ (ਐਸੀਟੋਨ) ਦੀ ਮੌਜੂਦਗੀ ਨੂੰ ਦਰਸਾਉਂਦੀਆਂ ਹਨ. ਇਹ ਨੁਕਸਾਨ ਰਹਿਤ ਹੈ, ਅਤੇ ਕੁਝ ਵੀ ਕਰਨ ਦੀ ਜ਼ਰੂਰਤ ਨਹੀਂ ਜਦੋਂ ਕਿ ਬਲੱਡ ਸ਼ੂਗਰ ਆਮ ਹੁੰਦਾ ਹੈ. ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਅਜੇ ਵੀ ਕੇਟੋਆਸੀਡੋਸਿਸ ਨਹੀਂ ਹੈ! ਉਸ ਤੋਂ ਡਰਨ ਦੀ ਕੋਈ ਜ਼ਰੂਰਤ ਨਹੀਂ. ਹੇਠਾਂ ਵੇਰਵੇ ਪੜ੍ਹੋ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ: ਬੱਚਿਆਂ ਅਤੇ ਵੱਡਿਆਂ ਵਿੱਚ ਲੱਛਣ ਅਤੇ ਇਲਾਜ
ਇਨਸੁਲਿਨ ਦੀ ਘਾਟ ਦੀ ਸਥਿਤੀ ਵਿੱਚ, ਸੈੱਲ ਗੁਲੂਕੋਜ਼ ਨੂੰ energyਰਜਾ ਦੇ ਸਰੋਤ ਵਜੋਂ ਨਹੀਂ ਵਰਤ ਸਕਦੇ. ਇਸ ਸਥਿਤੀ ਵਿੱਚ, ਸਰੀਰ ਆਪਣੇ ਚਰਬੀ ਦੇ ਭੰਡਾਰਾਂ ਨਾਲ ਭੋਜਨ ਵਿੱਚ ਬਦਲ ਜਾਂਦਾ ਹੈ. ਜਦੋਂ ਚਰਬੀ ਟੁੱਟ ਜਾਂਦੀ ਹੈ, ਤਾਂ ਕੇਟੋਨ ਬਾਡੀ (ਕੀਟੋਨਸ) ਸਰਗਰਮੀ ਨਾਲ ਪੈਦਾ ਹੁੰਦੀਆਂ ਹਨ. ਜਦੋਂ ਬਹੁਤ ਸਾਰੇ ਕੇਟੋਨ ਖੂਨ ਵਿੱਚ ਘੁੰਮਦੇ ਹਨ, ਤਾਂ ਗੁਰਦਿਆਂ ਨੂੰ ਉਨ੍ਹਾਂ ਨੂੰ ਸਰੀਰ ਤੋਂ ਹਟਾਉਣ ਲਈ ਸਮਾਂ ਨਹੀਂ ਹੁੰਦਾ ਅਤੇ ਖੂਨ ਦੀ ਐਸਿਡਿਟੀ ਵੱਧ ਜਾਂਦੀ ਹੈ. ਇਹ ਲੱਛਣਾਂ ਦਾ ਕਾਰਨ ਬਣਦਾ ਹੈ - ਕਮਜ਼ੋਰੀ, ਮਤਲੀ, ਉਲਟੀਆਂ, ਪਿਆਸ ਅਤੇ ਮੂੰਹ ਤੋਂ ਐਸੀਟੋਨ ਦੀ ਗੰਧ. ਜੇ ਤੁਰੰਤ ਕਾਰਵਾਈ ਨਾ ਕੀਤੀ ਗਈ, ਤਾਂ ਸ਼ੂਗਰ, ਕੋਮਾ ਵਿੱਚ ਪੈ ਜਾਵੇਗਾ ਅਤੇ ਮਰ ਸਕਦਾ ਹੈ. ਸਾਹਿਤ ਮਰੀਜ਼ ਜਾਣਦੇ ਹਨ ਕਿ ਕਿਵੇਂ ਸਥਿਤੀ ਨੂੰ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਿਚ ਨਹੀਂ ਲਿਆਉਣਾ. ਅਜਿਹਾ ਕਰਨ ਲਈ, ਤੁਹਾਨੂੰ ਸਰੀਰ ਵਿਚ ਤਰਲ ਭੰਡਾਰ ਨੂੰ ਨਿਯਮਤ ਰੂਪ ਵਿਚ ਭਰਨ ਅਤੇ ਇਨਸੁਲਿਨ ਟੀਕੇ ਬਣਾਉਣ ਦੀ ਜ਼ਰੂਰਤ ਹੈ. ਹੇਠਾਂ ਵਿਸਥਾਰ ਵਿੱਚ ਦੱਸਿਆ ਗਿਆ ਹੈ ਕਿ ਘਰ ਅਤੇ ਹਸਪਤਾਲ ਵਿੱਚ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਇਲਾਜ ਕਿਵੇਂ ਕਰਨਾ ਹੈ. ਸਭ ਤੋਂ ਪਹਿਲਾਂ, ਤੁਹਾਨੂੰ ਇਹ ਪਤਾ ਲਗਾਉਣ ਦੀ ਜ਼ਰੂਰਤ ਹੈ ਕਿ ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਕਿੱਥੋਂ ਆਉਂਦਾ ਹੈ ਅਤੇ ਇਸ ਦੇ ਇਲਾਜ ਲਈ ਕੀ ਜ਼ਰੂਰੀ ਹੁੰਦਾ ਹੈ.
ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਅਤੇ ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਵਿਚ ਕੀ ਅੰਤਰ ਹੁੰਦਾ ਹੈ
ਰੂਸੀ ਬੋਲਣ ਵਾਲੇ ਦੇਸ਼ਾਂ ਵਿਚ, ਲੋਕ ਇਹ ਸੋਚਣ ਦੀ ਆਦਤ ਰੱਖਦੇ ਹਨ ਕਿ ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਖ਼ਤਰਨਾਕ ਹੈ, ਖ਼ਾਸਕਰ ਬੱਚਿਆਂ ਲਈ. ਦਰਅਸਲ, ਐਸੀਟੋਨ ਇੱਕ ਗੰਦਾ-ਬਦਬੂ ਪਾਉਣ ਵਾਲਾ ਪਦਾਰਥ ਹੈ ਜੋ ਸੁੱਕੇ ਕਲੀਨਰਾਂ ਵਿੱਚ ਪ੍ਰਦੂਸ਼ਕਾਂ ਨੂੰ ਭੰਗ ਕਰਨ ਲਈ ਵਰਤਿਆ ਜਾਂਦਾ ਹੈ. ਕੋਈ ਵੀ ਉਨ੍ਹਾਂ ਦੇ ਸਹੀ ਦਿਮਾਗ ਵਿਚ ਨਹੀਂ ਲੈਣਾ ਚਾਹੁੰਦਾ. ਹਾਲਾਂਕਿ, ਐਸੀਟੋਨ ਕੇਟੋਨ ਸਰੀਰਾਂ ਦੀਆਂ ਕਿਸਮਾਂ ਵਿੱਚੋਂ ਇੱਕ ਹੈ ਜੋ ਮਨੁੱਖੀ ਸਰੀਰ ਵਿੱਚ ਪਾਇਆ ਜਾ ਸਕਦਾ ਹੈ. ਖੂਨ ਅਤੇ ਪਿਸ਼ਾਬ ਵਿਚ ਉਨ੍ਹਾਂ ਦੀ ਇਕਾਗਰਤਾ ਵਧਦੀ ਹੈ ਜੇ ਕਾਰਬੋਹਾਈਡਰੇਟ (ਗਲਾਈਕੋਜਨ) ਦੇ ਭੰਡਾਰ ਘੱਟ ਜਾਂਦੇ ਹਨ ਅਤੇ ਸਰੀਰ ਚਰਬੀ ਦੇ ਭੰਡਾਰਾਂ ਨਾਲ ਭੋਜਨ ਵੱਲ ਜਾਂਦਾ ਹੈ. ਇਹ ਅਕਸਰ ਪਤਲੇ-ਸਰੀਰ ਵਾਲੇ ਬੱਚਿਆਂ ਵਿੱਚ ਹੁੰਦਾ ਹੈ ਜੋ ਸਰੀਰਕ ਤੌਰ ਤੇ ਕਿਰਿਆਸ਼ੀਲ ਹੁੰਦੇ ਹਨ, ਅਤੇ ਨਾਲ ਹੀ ਸ਼ੂਗਰ ਰੋਗੀਆਂ ਵਿੱਚ ਜੋ ਘੱਟ ਕਾਰਬੋਹਾਈਡਰੇਟ ਦੀ ਖੁਰਾਕ ਦਾ ਪਾਲਣ ਕਰਦੇ ਹਨ.
ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਖ਼ਤਰਨਾਕ ਨਹੀਂ ਹੁੰਦਾ ਜਦੋਂ ਤਕ ਡੀਹਾਈਡਰੇਸ਼ਨ ਨਹੀਂ ਹੁੰਦੀ. ਜੇ ਕੇਟੋਨਾਂ ਲਈ ਟੈਸਟ ਦੀਆਂ ਪੱਟੀਆਂ ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਦੀ ਮੌਜੂਦਗੀ ਨੂੰ ਦਰਸਾਉਂਦੀਆਂ ਹਨ, ਤਾਂ ਇਹ ਸ਼ੂਗਰ ਦੇ ਮਰੀਜ਼ ਵਿਚ ਘੱਟ ਕਾਰਬੋਹਾਈਡਰੇਟ ਦੀ ਖੁਰਾਕ ਨੂੰ ਰੱਦ ਕਰਨ ਦਾ ਸੰਕੇਤ ਨਹੀਂ ਹੈ. ਇੱਕ ਬਾਲਗ ਜਾਂ ਇੱਕ ਸ਼ੂਗਰ ਦੇ ਬੱਚੇ ਨੂੰ ਖੁਰਾਕ ਦਾ ਪਾਲਣ ਕਰਨਾ ਜਾਰੀ ਰੱਖਣਾ ਚਾਹੀਦਾ ਹੈ ਅਤੇ ਕਾਫ਼ੀ ਤਰਲ ਪਦਾਰਥ ਪੀਣ ਲਈ ਧਿਆਨ ਰੱਖਣਾ ਚਾਹੀਦਾ ਹੈ. ਇੰਸੁਲਿਨ ਅਤੇ ਸਰਿੰਜਾਂ ਨੂੰ ਹੁਣ ਤੱਕ ਨਾ ਲੁਕੋ. ਘੱਟ ਕਾਰਬੋਹਾਈਡਰੇਟ ਦੀ ਖੁਰਾਕ ਵਿਚ ਬਦਲਣਾ ਬਹੁਤ ਸਾਰੇ ਸ਼ੂਗਰ ਰੋਗੀਆਂ ਨੂੰ ਬਿਨਾਂ ਕਿਸੇ ਇਨਸੁਲਿਨ ਟੀਕੇ ਦੇ ਆਪਣੀ ਬਿਮਾਰੀ ਤੇ ਕਾਬੂ ਪਾਉਣ ਵਿਚ ਮਦਦ ਕਰਦਾ ਹੈ. ਦਸ, ਹਾਲਾਂਕਿ, ਇਸ ਬਾਰੇ ਕੋਈ ਗਰੰਟੀ ਨਹੀਂ ਦਿੱਤੀ ਜਾ ਸਕਦੀ. ਸ਼ਾਇਦ, ਸਮੇਂ ਦੇ ਨਾਲ, ਤੁਹਾਨੂੰ ਅਜੇ ਵੀ ਥੋੜ੍ਹੀ ਮਾਤਰਾ ਵਿਚ ਇਨਸੁਲਿਨ ਦਾ ਟੀਕਾ ਲਗਾਉਣਾ ਪਏਗਾ. ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਜਾਂ ਤਾਂ ਗੁਰਦੇ ਜਾਂ ਹੋਰ ਅੰਦਰੂਨੀ ਅੰਗਾਂ ਨੂੰ ਨੁਕਸਾਨ ਨਹੀਂ ਪਹੁੰਚਾਉਂਦਾ, ਜਦੋਂ ਤਕ ਬਲੱਡ ਸ਼ੂਗਰ ਆਮ ਹੁੰਦਾ ਹੈ ਅਤੇ ਸ਼ੂਗਰ ਦੇ ਸਰੀਰ ਵਿਚ ਤਰਲ ਦੀ ਘਾਟ ਦਾ ਅਨੁਭਵ ਨਹੀਂ ਹੁੰਦਾ. ਪਰ ਜੇ ਤੁਸੀਂ ਚੀਨੀ ਵਿਚ ਵਾਧਾ ਯਾਦ ਆਉਂਦੇ ਹੋ ਅਤੇ ਇਸ ਨੂੰ ਇਨਸੁਲਿਨ ਦੇ ਟੀਕਿਆਂ ਨਾਲ ਮਾਤਮ ਵਿਚ ਨਹੀਂ ਪਾਉਂਦੇ ਹੋ, ਤਾਂ ਇਹ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਕਾਰਨ ਬਣ ਸਕਦਾ ਹੈ, ਜੋ ਕਿ ਅਸਲ ਵਿਚ ਖ਼ਤਰਨਾਕ ਹੈ. ਹੇਠਾਂ ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਬਾਰੇ ਪ੍ਰਸ਼ਨ ਅਤੇ ਉੱਤਰ ਦਿੱਤੇ ਗਏ ਹਨ.
ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਇਕ ਸਖਤ ਘੱਟ ਕਾਰਬੋਹਾਈਡਰੇਟ ਖੁਰਾਕ ਦੀ ਇਕ ਮਿਆਰੀ ਘਟਨਾ ਹੈ. ਇਹ ਉਦੋਂ ਤੱਕ ਨੁਕਸਾਨਦੇਹ ਨਹੀਂ ਹੁੰਦਾ ਜਿੰਨਾ ਚਿਰ ਬਲੱਡ ਸ਼ੂਗਰ ਆਮ ਹੁੰਦਾ ਹੈ. ਦੁਨੀਆ ਭਰ ਵਿਚ ਪਹਿਲਾਂ ਹੀ ਹਜ਼ਾਰਾਂ ਸ਼ੂਗਰ ਰੋਗੀਆਂ ਨੂੰ ਘੱਟ ਬਿਮਾਰੀ ਵਾਲੇ ਖੁਰਾਕ ਨਾਲ ਆਪਣੀ ਬਿਮਾਰੀ ਤੇ ਨਿਯੰਤਰਣ ਹੈ. ਸਰਕਾਰੀ ਦਵਾਈ ਇਸਨੂੰ ਚੱਕਰ ਵਿਚ ਰੱਖਦੀ ਹੈ, ਗ੍ਰਾਹਕ ਅਤੇ ਆਮਦਨੀ ਗੁਆਉਣਾ ਨਹੀਂ ਚਾਹੁੰਦੀ. ਅਜਿਹੀਆਂ ਖ਼ਬਰਾਂ ਕਦੇ ਨਹੀਂ ਆਈਆਂ ਹਨ ਕਿ ਪਿਸ਼ਾਬ ਵਿਚ ਐਸੀਟੋਨ ਕਿਸੇ ਨੂੰ ਨੁਕਸਾਨ ਪਹੁੰਚਾਏਗਾ. ਜੇ ਅਚਾਨਕ ਇਹ ਹੋਇਆ, ਤਾਂ ਸਾਡੇ ਵਿਰੋਧੀ ਤੁਰੰਤ ਇਸਦੇ ਹਰ ਕੋਨੇ 'ਤੇ ਚੀਕਣਾ ਸ਼ੁਰੂ ਕਰ ਦੇਣਗੇ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਤਸ਼ਖੀਸ ਅਤੇ ਇਲਾਜ ਉਦੋਂ ਹੀ ਕੀਤਾ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ ਜਦੋਂ ਮਰੀਜ਼ ਨੂੰ ਬਲੱਡ ਸ਼ੂਗਰ 13 ਐਮ.ਐਮ.ਓ.ਐਲ. / ਐਲ. ਜਦੋਂ ਕਿ ਚੀਨੀ ਆਮ ਅਤੇ ਹੱਸਮੁੱਖ ਹੁੰਦੀ ਹੈ, ਕੁਝ ਵੀ ਕਰਨ ਦੀ ਜ਼ਰੂਰਤ ਨਹੀਂ ਹੁੰਦੀ. ਜੇ ਤੁਸੀਂ ਡਾਇਬਟੀਜ਼ ਦੀਆਂ ਪੇਚੀਦਗੀਆਂ ਤੋਂ ਬਚਣਾ ਚਾਹੁੰਦੇ ਹੋ ਤਾਂ ਸਖਤ ਘੱਟ ਕਾਰਬ ਖੁਰਾਕ 'ਤੇ ਜਾਰੀ ਰੱਖੋ.
ਕੇਟੋਨਜ਼ (ਐਸੀਟੋਨ) ਦੀਆਂ ਪੇਟੀਆਂ ਨਾਲ ਆਪਣੇ ਲਹੂ ਜਾਂ ਪਿਸ਼ਾਬ ਦੀ ਬਿਲਕੁਲ ਵੀ ਜਾਂਚ ਨਾ ਕਰੋ. ਇਨ੍ਹਾਂ ਟੈਸਟ ਦੀਆਂ ਪੱਟੀਆਂ ਨੂੰ ਘਰ 'ਤੇ ਨਾ ਰੱਖੋ - ਤੁਸੀਂ ਸ਼ਾਂਤ ਹੋਵੋਗੇ. ਇਸ ਦੀ ਬਜਾਏ, ਆਪਣੇ ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ ਅਕਸਰ ਬਲੱਡ ਗੁਲੂਕੋਜ਼ ਮੀਟਰ ਦੇ ਨਾਲ ਮਾਪੋ - ਸਵੇਰੇ ਖਾਲੀ ਪੇਟ ਅਤੇ ਖਾਣੇ ਦੇ 1-2 ਘੰਟੇ ਬਾਅਦ ਵੀ. ਜੇ ਖੰਡ ਵੱਧਦੀ ਹੈ ਤਾਂ ਤੁਰੰਤ ਕਾਰਵਾਈ ਕਰੋ. ਖਾਣਾ ਖਾਣ ਤੋਂ ਬਾਅਦ ਖੰਡ 6.5-7 ਪਹਿਲਾਂ ਹੀ ਮਾੜੀ ਹੈ. ਖੁਰਾਕ ਜਾਂ ਇਨਸੁਲਿਨ ਖੁਰਾਕਾਂ ਵਿਚ ਤਬਦੀਲੀਆਂ ਦੀ ਜ਼ਰੂਰਤ ਹੈ, ਭਾਵੇਂ ਤੁਹਾਡਾ ਐਂਡੋਕਰੀਨੋਲੋਜਿਸਟ ਕਹਿੰਦਾ ਹੈ ਕਿ ਇਹ ਸ਼ਾਨਦਾਰ ਸੰਕੇਤਕ ਹਨ. ਇਸ ਤੋਂ ਇਲਾਵਾ, ਜੇ ਤੁਹਾਨੂੰ ਖਾਣ ਤੋਂ ਬਾਅਦ ਸ਼ੂਗਰ ਵਿਚ ਸ਼ੂਗਰ 7 ਤੋਂ ਵੱਧ ਜਾਂਦੀ ਹੈ ਤਾਂ ਤੁਹਾਨੂੰ ਕਾਰਵਾਈ ਕਰਨ ਦੀ ਜ਼ਰੂਰਤ ਹੈ.
ਬੱਚਿਆਂ ਵਿੱਚ ਸ਼ੂਗਰ ਦਾ ਮਿਆਰੀ ਇਲਾਜ਼ ਬਲੱਡ ਸ਼ੂਗਰ ਦੇ ਚਟਾਕ, ਵਿਕਾਸ ਵਿੱਚ ਦੇਰੀ, ਅਤੇ ਹਾਈਪੋਗਲਾਈਸੀਮੀਆ ਦੇ ਕੇਸਾਂ ਦਾ ਕਾਰਨ ਬਣ ਸਕਦੇ ਹਨ. ਗੰਭੀਰ ਨਾੜੀ ਦੀਆਂ ਪੇਚੀਦਗੀਆਂ ਆਮ ਤੌਰ ਤੇ ਬਾਅਦ ਵਿੱਚ ਦਿਖਾਈ ਦਿੰਦੀਆਂ ਹਨ - 15-30 ਸਾਲ ਦੀ ਉਮਰ ਵਿੱਚ. ਮਰੀਜ਼ ਖੁਦ ਅਤੇ ਉਸਦੇ ਮਾਪੇ ਇਨ੍ਹਾਂ ਸਮੱਸਿਆਵਾਂ ਨਾਲ ਨਜਿੱਠਣਗੇ, ਅਤੇ ਨਾ ਕਿ ਐਂਡੋਕਰੀਨੋਲੋਜਿਸਟ, ਜੋ ਕਾਰਬੋਹਾਈਡਰੇਟ ਨਾਲ ਵਧੇਰੇ ਭਾਰ ਵਾਲੀਆਂ ਇੱਕ ਖਤਰਨਾਕ ਖੁਰਾਕ ਲਗਾਉਂਦੇ ਹਨ. ਤੁਸੀਂ ਸਜਾਵਟ ਲਈ ਡਾਕਟਰ ਨਾਲ ਸਹਿਮਤ ਹੋ ਸਕਦੇ ਹੋ, ਆਪਣੇ ਬੱਚੇ ਨੂੰ ਘੱਟ-ਕਾਰਬੋਹਾਈਡਰੇਟ ਵਾਲੇ ਭੋਜਨ ਦੇ ਰਹੇ ਹੋ. ਸ਼ੂਗਰ ਦੇ ਰੋਗੀਆਂ ਨੂੰ ਕਿਸੇ ਹਸਪਤਾਲ ਵਿੱਚ ਨਾ ਜਾਣ ਦਿਓ ਜਿੱਥੇ ਖੁਰਾਕ ਉਸ ਲਈ notੁਕਵੀਂ ਨਹੀਂ ਹੁੰਦੀ. ਜੇ ਸੰਭਵ ਹੋਵੇ, ਤਾਂ ਐਂਡੋਕਰੀਨੋਲੋਜਿਸਟ ਦੁਆਰਾ ਇਲਾਜ ਕੀਤਾ ਜਾਏ ਜੋ ਘੱਟ ਕਾਰਬੋਹਾਈਡਰੇਟ ਦੀ ਖੁਰਾਕ ਨੂੰ ਸਵੀਕਾਰਦਾ ਹੈ.
ਸ਼ੂਗਰ ਰੋਗੀਆਂ ਲਈ, ਹਰ ਕਿਸੇ ਦੀ ਤਰ੍ਹਾਂ, ਚੰਗਾ ਤਰਲ ਪਦਾਰਥ ਪੀਣ ਦੀ ਆਦਤ ਪੈਦਾ ਕਰਨਾ ਚੰਗਾ ਹੈ. ਪ੍ਰਤੀ ਦਿਨ 1 ਕਿਲੋਗ੍ਰਾਮ ਸਰੀਰ ਦਾ ਭਾਰ 30 ਮਿ.ਲੀ. ਤੇ ਪਾਣੀ ਅਤੇ ਹਰਬਲ ਟੀ ਪੀਓ. ਤੁਸੀਂ ਰੋਜ਼ਾਨਾ ਆਦਰਸ਼ ਪੀਣ ਤੋਂ ਬਾਅਦ ਹੀ ਸੌਣ ਜਾ ਸਕਦੇ ਹੋ. ਤੁਹਾਨੂੰ ਅਕਸਰ ਟਾਇਲਟ ਜਾਣਾ ਪਏਗਾ, ਸ਼ਾਇਦ ਰਾਤ ਨੂੰ ਵੀ. ਪਰ ਗੁਰਦੇ ਸਾਰੀ ਉਮਰ ਕ੍ਰਮ ਵਿੱਚ ਰਹਿਣਗੇ. Noteਰਤਾਂ ਨੋਟ ਕਰਦੀਆਂ ਹਨ ਕਿ ਇਕ ਮਹੀਨੇ ਬਾਅਦ ਤਰਲ ਪਦਾਰਥਾਂ ਦੀ ਮਾਤਰਾ ਵਿਚ ਵਾਧਾ ਚਮੜੀ ਦੀ ਦਿੱਖ ਨੂੰ ਸੁਧਾਰਦਾ ਹੈ. ਸ਼ੂਗਰ ਵਾਲੇ ਲੋਕਾਂ ਵਿੱਚ ਜ਼ੁਕਾਮ, ਉਲਟੀਆਂ ਅਤੇ ਦਸਤ ਦਾ ਇਲਾਜ ਕਿਵੇਂ ਕਰਨਾ ਹੈ ਬਾਰੇ ਪੜ੍ਹੋ. ਛੂਤ ਦੀਆਂ ਬਿਮਾਰੀਆਂ ਗੈਰ-ਮਿਆਰੀ ਸਥਿਤੀਆਂ ਹੁੰਦੀਆਂ ਹਨ ਜਿਨ੍ਹਾਂ ਨੂੰ ਸ਼ੂਗਰ ਦੇ ਮਰੀਜ਼ਾਂ ਵਿੱਚ ਕੀਟੋਆਸੀਡੋਸਿਸ ਰੋਕਣ ਲਈ ਵਿਸ਼ੇਸ਼ ਕਾਰਵਾਈਆਂ ਦੀ ਲੋੜ ਹੁੰਦੀ ਹੈ.
ਸ਼ੂਗਰ ਦੇ ਕੀਟੋਆਸੀਡੋਸਿਸ ਦਾ ਖ਼ਤਰਾ ਕੀ ਹੈ
ਜੇ ਖੂਨ ਦੀ ਐਸਿਡਿਟੀ ਘੱਟ ਤੋਂ ਘੱਟ ਥੋੜੀ ਜਿਹੀ ਵੱਧ ਜਾਂਦੀ ਹੈ, ਤਾਂ ਵਿਅਕਤੀ ਕਮਜ਼ੋਰੀ ਦਾ ਅਨੁਭਵ ਕਰਨਾ ਸ਼ੁਰੂ ਕਰਦਾ ਹੈ ਅਤੇ ਕੋਮਾ ਵਿਚ ਪੈ ਸਕਦਾ ਹੈ. ਇਹ ਉਹ ਹੈ ਜੋ ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਨਾਲ ਹੁੰਦਾ ਹੈ. ਇਸ ਸਥਿਤੀ ਲਈ ਤੁਰੰਤ ਡਾਕਟਰੀ ਦਖਲ ਦੀ ਲੋੜ ਹੁੰਦੀ ਹੈ, ਕਿਉਂਕਿ ਇਹ ਅਕਸਰ ਮੌਤ ਵੱਲ ਲੈ ਜਾਂਦਾ ਹੈ.
ਜੇ ਕਿਸੇ ਵਿਅਕਤੀ ਨੂੰ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਨਾਲ ਨਿਦਾਨ ਕੀਤਾ ਗਿਆ ਹੈ, ਤਾਂ ਇਸਦਾ ਅਰਥ ਇਹ ਹੈ ਕਿ:
- ਖੂਨ ਵਿੱਚ ਗਲੂਕੋਜ਼ ਵਿੱਚ ਕਾਫ਼ੀ ਵਾਧਾ ਹੋਇਆ ਹੈ (> 13.9 ਮਿਲੀਮੀਟਰ / ਐਲ);
- ਖੂਨ ਵਿੱਚ ਕੀਟੋਨ ਦੇ ਸਰੀਰ ਦੀ ਗਾੜ੍ਹਾਪਣ ਨੂੰ ਵਧਾ ਦਿੱਤਾ ਜਾਂਦਾ ਹੈ (> 5 ਮਿਲੀਮੀਟਰ / ਲੀ);
- ਇੱਕ ਪਰੀਖਿਆ ਪੱਟੀ ਪਿਸ਼ਾਬ ਵਿੱਚ ਕੀਟੋਨਜ਼ ਦੀ ਮੌਜੂਦਗੀ ਨੂੰ ਦਰਸਾਉਂਦੀ ਹੈ;
- ਐਸਿਡੋਸਿਸ ਸਰੀਰ ਵਿਚ ਹੋਇਆ, ਯਾਨੀ. ਐਸਿਡ-ਬੇਸ ਬੈਲੇਂਸ ਐਸਿਡਿਟੀ ਦੇ ਵਾਧੇ ਵੱਲ ਬਦਲ ਗਿਆ ਹੈ (ਧਮਣੀਏ ਖੂਨ ਦਾ ਪੀਐਚ <7.3 7.35-7.45 ਦੇ ਇੱਕ ਆਦਰਸ਼ ਦੇ ਨਾਲ).
ਰੂਸ ਵਿਚ, 1990-2001 ਵਿਚ ਟਾਈਪ 1 ਸ਼ੂਗਰ ਦੇ ਮਰੀਜ਼ਾਂ ਵਿਚ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੀ ਬਾਰੰਬਾਰਤਾ ਪ੍ਰਤੀ ਵਿਅਕਤੀ ਪ੍ਰਤੀ ਵਿਅਕਤੀ 0.2 ਪ੍ਰਤੀ ਸਾਲ ਸੀ, ਟਾਈਪ 2 ਸ਼ੂਗਰ ਨਾਲ - ਪ੍ਰਤੀ ਮਰੀਜ਼ ਵਿਚ ਪ੍ਰਤੀ ਮਰੀਜ਼ 0.07. ਵਿਕਸਤ ਦੇਸ਼ਾਂ ਵਿਚ ਇਹ ਅੰਕੜਾ ਕਈ ਗੁਣਾ ਘੱਟ ਹੈ। ਰੂਸ ਵਿਚ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਿਚ ਮੌਤ ਦਰ 7-19% ਹੈ, ਯੂਰਪ ਅਤੇ ਅਮਰੀਕਾ ਵਿਚ - 2-5%.
ਡਾਇਬਟੀਜ਼ ਵਾਲੇ ਸਾਰੇ ਮਰੀਜ਼ਾਂ ਨੂੰ ਬਿਨਾਂ ਕਿਸੇ ਦਰਦ ਦੇ ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ ਗਲੂਕੋਮੀਟਰ ਨਾਲ ਮਾਪਣ ਅਤੇ ਇਨਸੁਲਿਨ ਦੀ ਸਹੀ ਖੁਰਾਕ ਦੀ ਚੋਣ ਕਰਨ ਦੇ learnੰਗ ਸਿੱਖਣੇ ਚਾਹੀਦੇ ਹਨ. ਜੇ ਡਾਇਬਟੀਜ਼ ਚੰਗੀ ਤਰ੍ਹਾਂ ਸਿਖਿਅਤ ਹੈ, ਤਾਂ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੀ ਸੰਭਾਵਨਾ ਅਮਲੀ ਤੌਰ ਤੇ ਸਿਫ਼ਰ ਹੈ. ਕਈ ਦਹਾਕਿਆਂ ਤੋਂ, ਸ਼ੂਗਰ ਤੋਂ ਪੀੜਤ ਅਤੇ ਉਸੇ ਸਮੇਂ ਕਦੇ ਵੀ ਡਾਇਬਟੀਜ਼ ਕੋਮਾ ਵਿੱਚ ਨਹੀਂ ਪੈਣਾ - ਇਹ ਪੂਰੀ ਤਰ੍ਹਾਂ ਅਸਲ ਹੈ.
ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਕਾਰਨ
ਸ਼ੂਗਰ ਰੋਗੀਆਂ ਵਿਚ ਕੇਟੋਆਸੀਡੋਸਿਸ ਸਰੀਰ ਵਿਚ ਇਨਸੁਲਿਨ ਦੀ ਘਾਟ ਦੇ ਨਾਲ ਵਿਕਸਤ ਹੁੰਦਾ ਹੈ. ਇਹ ਘਾਟ ਟਾਈਪ 1 ਸ਼ੂਗਰ ਵਿਚ “ਸੰਪੂਰਨ” ਜਾਂ ਟਾਈਪ 2 ਸ਼ੂਗਰ ਵਿਚ “ਰਿਸ਼ਤੇਦਾਰ” ਹੋ ਸਕਦੀ ਹੈ.
ਉਹ ਕਾਰਕ ਜੋ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਵਿਕਾਸ ਦੇ ਜੋਖਮ ਨੂੰ ਵਧਾਉਂਦੇ ਹਨ:
- ਸ਼ੂਗਰ ਨਾਲ ਜੁੜੀਆਂ ਬਿਮਾਰੀਆਂ, ਖ਼ਾਸਕਰ ਗੰਭੀਰ ਜਲੂਣ ਪ੍ਰਕਿਰਿਆਵਾਂ ਅਤੇ ਲਾਗਾਂ;
- ਸਰਜੀਕਲ ਓਪਰੇਸ਼ਨ;
- ਸੱਟਾਂ
- ਨਸ਼ਿਆਂ ਦੀ ਵਰਤੋਂ ਜੋ ਇਨਸੁਲਿਨ ਵਿਰੋਧੀ ਹਨ (ਗਲੂਕੋਕਾਰਟਿਕੋਇਡਜ਼, ਡਾਇਯੂਰੇਟਿਕਸ, ਸੈਕਸ ਹਾਰਮੋਨਜ਼);
- ਨਸ਼ਿਆਂ ਦੀ ਵਰਤੋਂ ਜੋ ਟਿਸ਼ੂਆਂ ਦੀ ਸੰਵੇਦਨਸ਼ੀਲਤਾ ਨੂੰ ਇਨਸੁਲਿਨ (ਐਟੀਪਿਕਲ ਐਂਟੀਸਾਈਕੋਟਿਕਸ ਅਤੇ ਨਸ਼ਿਆਂ ਦੇ ਹੋਰ ਸਮੂਹਾਂ) ਦੀ ਕਿਰਿਆ ਪ੍ਰਤੀ ਘੱਟ ਕਰਦੀ ਹੈ;
- ਗਰਭ ਅਵਸਥਾ (ਗਰਭਵਤੀ ਸ਼ੂਗਰ);
- ਟਾਈਪ 2 ਸ਼ੂਗਰ ਦੇ ਲੰਬੇ ਕੋਰਸ ਵਿੱਚ ਇਨਸੁਲਿਨ ਖ਼ੂਨ ਦੀ ਕਮੀ;
- ਪੈਨਕ੍ਰੀਆਕਟੋਮੀ (ਪੈਨਕ੍ਰੀਆਜ ਤੇ ਸਰਜਰੀ) ਉਹਨਾਂ ਲੋਕਾਂ ਵਿੱਚ ਜਿਨ੍ਹਾਂ ਨੂੰ ਪਹਿਲਾਂ ਸ਼ੂਗਰ ਨਹੀਂ ਸੀ.
ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਕਾਰਨ ਸ਼ੂਗਰ ਦੇ ਮਰੀਜ਼ ਦਾ ਗਲਤ ਵਿਵਹਾਰ ਹੈ:
- ਇਨਸੁਲਿਨ ਟੀਕੇ ਜਾਂ ਉਹਨਾਂ ਦੇ ਅਣਅਧਿਕਾਰਤ ਕ withdrawalਵਾਉਣ ਨੂੰ ਛੱਡਣਾ (ਮਰੀਜ਼ ਸ਼ੂਗਰ ਦੇ ਇਲਾਜ ਦੇ ਗੈਰ-ਰਵਾਇਤੀ ਤਰੀਕਿਆਂ ਦੁਆਰਾ ਬਹੁਤ "ਦੂਰ" ਕੀਤਾ ਜਾਂਦਾ ਹੈ);
- ਗਲੂਕੋਮੀਟਰ ਦੇ ਨਾਲ ਬਲੱਡ ਸ਼ੂਗਰ ਦੀ ਬਹੁਤ ਘੱਟ ਸਵੈ ਨਿਗਰਾਨੀ;
- ਮਰੀਜ਼ ਨਹੀਂ ਜਾਣਦਾ ਜਾਂ ਨਹੀਂ ਜਾਣਦਾ, ਪਰ ਉਸ ਦੇ ਲਹੂ ਵਿਚਲੇ ਗਲੂਕੋਜ਼ ਦੇ ਅਧਾਰ ਤੇ, ਇਨਸੁਲਿਨ ਦੀ ਖੁਰਾਕ ਨੂੰ ਨਿਯਮਤ ਕਰਨ ਦੇ ਨਿਯਮਾਂ ਦੀ ਪਾਲਣਾ ਨਹੀਂ ਕਰਦਾ;
- ਕਿਸੇ ਛੂਤ ਵਾਲੀ ਬਿਮਾਰੀ ਜਾਂ ਕਾਰਬੋਹਾਈਡਰੇਟ ਦੀ ਵਧੇਰੇ ਮਾਤਰਾ ਲੈਣ ਕਾਰਨ ਇਨਸੁਲਿਨ ਦੀ ਵਧੇਰੇ ਲੋੜ ਸੀ, ਪਰ ਇਸਦੀ ਭਰਪਾਈ ਨਹੀਂ ਕੀਤੀ ਗਈ;
- ਟੀਕੇ ਦੀ ਮਿਆਦ ਪੁੱਗ ਰਹੀ ਇਨਸੁਲਿਨ ਜਾਂ ਜੋ ਸਹੀ storedੰਗ ਨਾਲ ਸਟੋਰ ਨਹੀਂ ਕੀਤੀ ਗਈ ਸੀ;
- ਗਲਤ ਇਨਸੁਲਿਨ ਟੀਕੇ ਦੀ ਤਕਨੀਕ;
- ਇਨਸੁਲਿਨ ਸਰਿੰਜ ਕਲਮ ਖਰਾਬ ਹੈ, ਪਰ ਮਰੀਜ਼ ਇਸ ਨੂੰ ਨਿਯੰਤਰਣ ਨਹੀਂ ਕਰਦਾ;
- ਇਨਸੁਲਿਨ ਪੰਪ ਖਰਾਬ ਹੈ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਬਾਰ ਬਾਰ ਕੇਸਾਂ ਵਾਲੇ ਮਰੀਜ਼ਾਂ ਦਾ ਇੱਕ ਵਿਸ਼ੇਸ਼ ਸਮੂਹ ਉਹ ਹੁੰਦੇ ਹਨ ਜੋ ਇਨਸੁਲਿਨ ਟੀਕੇ ਗੁਆ ਦਿੰਦੇ ਹਨ ਕਿਉਂਕਿ ਉਹ ਖੁਦਕੁਸ਼ੀ ਕਰਨ ਦੀ ਕੋਸ਼ਿਸ਼ ਕਰ ਰਹੇ ਹਨ. ਜ਼ਿਆਦਾਤਰ ਅਕਸਰ, ਇਹ 1 ਕਿਸਮ ਦੀ ਸ਼ੂਗਰ ਦੀਆਂ ਮੁਟਿਆਰਾਂ ਹਨ. ਉਨ੍ਹਾਂ ਨੂੰ ਗੰਭੀਰ ਮਾਨਸਿਕ ਸਮੱਸਿਆਵਾਂ ਜਾਂ ਮਾਨਸਿਕ ਵਿਗਾੜ ਹਨ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਕਾਰਨ ਅਕਸਰ ਡਾਕਟਰੀ ਗਲਤੀਆਂ ਹੁੰਦੀਆਂ ਹਨ. ਉਦਾਹਰਣ ਵਜੋਂ, ਇੱਕ ਨਵੀਂ ਨਿਦਾਨ ਟਾਈਪ 1 ਸ਼ੂਗਰ ਰੋਗ mellitus ਦੀ ਸਮੇਂ ਤੇ ਨਿਦਾਨ ਨਹੀਂ ਕੀਤੀ ਗਈ. ਜਾਂ ਟਾਈਪ 2 ਡਾਇਬਟੀਜ਼ ਵਿੱਚ ਇੰਸੁਲਿਨ ਬਹੁਤ ਦੇਰ ਲਈ ਦੇਰੀ ਨਾਲ ਸੀ, ਹਾਲਾਂਕਿ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦੇ ਉਦੇਸ਼ ਸੰਕੇਤ ਸਨ.
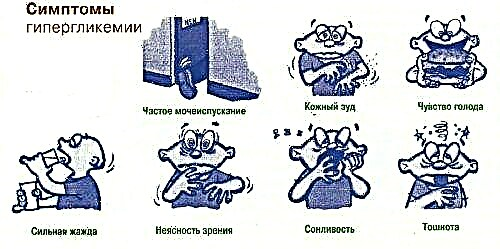
ਸ਼ੂਗਰ ਵਿਚ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਲੱਛਣ
ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਿਕਸਤ ਹੁੰਦਾ ਹੈ, ਆਮ ਤੌਰ 'ਤੇ ਕੁਝ ਦਿਨਾਂ ਦੇ ਅੰਦਰ. ਕਈ ਵਾਰ - 1 ਦਿਨ ਤੋਂ ਵੀ ਘੱਟ ਸਮੇਂ ਵਿੱਚ. ਪਹਿਲਾਂ, ਇਨਸੁਲਿਨ ਦੀ ਘਾਟ ਕਾਰਨ ਹਾਈ ਬਲੱਡ ਸ਼ੂਗਰ ਦੇ ਲੱਛਣ ਵਧਦੇ ਹਨ:
- ਤੀਬਰ ਪਿਆਸ;
- ਅਕਸਰ ਪਿਸ਼ਾਬ;
- ਖੁਸ਼ਕ ਚਮੜੀ ਅਤੇ ਲੇਸਦਾਰ ਝਿੱਲੀ;
- ਭੋਲੇ ਭਾਰ ਦਾ ਨੁਕਸਾਨ;
- ਕਮਜ਼ੋਰੀ.
ਫਿਰ ਉਹ ਕੇਟੋਸਿਸ (ਕੀਟੋਨ ਦੇ ਸਰੀਰ ਦਾ ਕਿਰਿਆਸ਼ੀਲ ਉਤਪਾਦਨ) ਅਤੇ ਐਸਿਡੋਸਿਸ ਦੇ ਲੱਛਣਾਂ ਨਾਲ ਜੁੜ ਜਾਂਦੇ ਹਨ:
- ਮਤਲੀ
- ਉਲਟੀਆਂ
- ਮੂੰਹ ਤੋਂ ਐਸੀਟੋਨ ਦੀ ਮਹਿਕ;
- ਅਸਾਧਾਰਣ ਸਾਹ ਲੈਣ ਦੀ ਤਾਲ - ਇਹ ਰੌਲਾ ਅਤੇ ਡੂੰਘਾ ਹੁੰਦਾ ਹੈ (ਕੁਸਮੂਲ ਸਾਹ ਲੈਣਾ).
ਕੇਂਦਰੀ ਦਿਮਾਗੀ ਪ੍ਰਣਾਲੀ ਦੇ ਉਦਾਸੀ ਦੇ ਲੱਛਣ:
- ਸਿਰ ਦਰਦ
- ਚਿੜਚਿੜੇਪਨ;
- ਮੋਟਾਪਾ;
- ਸੁਸਤ
- ਸੁਸਤੀ
- ਪ੍ਰੀਕੋਮਾ ਅਤੇ ਕੇਟੋਆਸੀਡੋਟਿਕ ਕੋਮਾ.
ਜ਼ਿਆਦਾ ਕੇਟੋਨ ਸਰੀਰ ਗੈਸਟਰ੍ੋਇੰਟੇਸਟਾਈਨਲ ਟ੍ਰੈਕਟ ਨੂੰ ਭੜਕਾਉਂਦੇ ਹਨ. ਨਾਲ ਹੀ, ਉਸ ਦੇ ਸੈੱਲ ਡੀਹਾਈਡਰੇਟਡ ਹੁੰਦੇ ਹਨ, ਅਤੇ ਤੀਬਰ ਸ਼ੂਗਰ ਦੇ ਕਾਰਨ, ਸਰੀਰ ਵਿੱਚ ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਪੱਧਰ ਘੱਟ ਜਾਂਦਾ ਹੈ. ਇਹ ਸਭ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਵਾਧੂ ਲੱਛਣਾਂ ਦਾ ਕਾਰਨ ਬਣਦੇ ਹਨ, ਜੋ ਗੈਸਟਰ੍ੋਇੰਟੇਸਟਾਈਨਲ ਟ੍ਰੈਕਟ ਨਾਲ ਸਰਜੀਕਲ ਸਮੱਸਿਆਵਾਂ ਵਰਗਾ ਹੈ. ਉਨ੍ਹਾਂ ਦੀ ਸੂਚੀ ਇੱਥੇ ਹੈ:
- ਪੇਟ ਦਰਦ
- ਪੇਟ ਦੀ ਕੰਧ ਤਣਾਅਪੂਰਨ ਅਤੇ ਦਰਦਨਾਕ ਹੁੰਦੀ ਹੈ ਜਦੋਂ ਧੜਕਦਾ ਹੈ;
- peristalsis ਘੱਟ ਗਿਆ ਹੈ.
ਸਪੱਸ਼ਟ ਹੈ, ਲੱਛਣ ਜੋ ਅਸੀਂ ਸੂਚੀਬੱਧ ਕੀਤੇ ਹਨ ਸੰਕਟਕਾਲੀ ਹਸਪਤਾਲ ਵਿੱਚ ਦਾਖਲੇ ਲਈ ਸੰਕੇਤ ਹਨ. ਪਰ ਜੇ ਉਹ ਮਰੀਜ਼ ਦੀ ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ ਮਾਪਣਾ ਭੁੱਲ ਜਾਂਦੇ ਹਨ ਅਤੇ ਟੈਸਟ ਸਟਟਰਿਪ ਦੀ ਵਰਤੋਂ ਨਾਲ ਕੀਟੋਨ ਬਾਡੀਜ਼ ਲਈ ਪਿਸ਼ਾਬ ਦੀ ਜਾਂਚ ਕਰਦੇ ਹਨ, ਤਾਂ ਉਹ ਗਲਤੀ ਨਾਲ ਛੂਤ ਵਾਲੇ ਜਾਂ ਸਰਜੀਕਲ ਵਿਭਾਗ ਵਿਚ ਹਸਪਤਾਲ ਵਿਚ ਦਾਖਲ ਹੋ ਸਕਦੇ ਹਨ. ਇਹ ਅਕਸਰ ਹੁੰਦਾ ਹੈ.
ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਨਿਦਾਨ
ਪ੍ਰੀਹਸਪਤਾਲ ਪੜਾਅ 'ਤੇ ਜਾਂ ਦਾਖਲਾ ਵਿਭਾਗ ਵਿਚ, ਕੇਟੋਨ ਬਾਡੀਜ਼ ਲਈ ਸ਼ੂਗਰ ਅਤੇ ਪਿਸ਼ਾਬ ਲਈ ਤੇਜ਼ੀ ਨਾਲ ਖੂਨ ਦੀ ਜਾਂਚ ਕੀਤੀ ਜਾਂਦੀ ਹੈ. ਜੇ ਮਰੀਜ਼ ਦਾ ਪਿਸ਼ਾਬ ਬਲੈਡਰ ਵਿਚ ਦਾਖਲ ਨਹੀਂ ਹੁੰਦਾ, ਤਾਂ ਖੂਨ ਦੇ ਸੀਰਮ ਦੀ ਵਰਤੋਂ ਕੀਟੌਸਿਸ ਨਿਰਧਾਰਤ ਕਰਨ ਲਈ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ. ਇਸ ਸਥਿਤੀ ਵਿੱਚ, ਸੀਰਮ ਦੀ ਇੱਕ ਬੂੰਦ ਪਿਸ਼ਾਬ ਵਿੱਚ ਕੀਟੋਨਜ਼ ਨਿਰਧਾਰਤ ਕਰਨ ਲਈ ਇੱਕ ਪਰੀਖਿਆ ਪੱਟੀ ਤੇ ਰੱਖੀ ਜਾਂਦੀ ਹੈ.
ਇੱਕ ਮਰੀਜ਼ ਵਿੱਚ ਕੀਟੋਆਸੀਡੋਸਿਸ ਦੀ ਡਿਗਰੀ ਸਥਾਪਤ ਕਰਨ ਅਤੇ ਇਹ ਪਤਾ ਲਗਾਉਣ ਲਈ ਜ਼ਰੂਰੀ ਹੈ ਕਿ ਕੀਟੋਸੀਡੋਸਿਸ ਜਾਂ ਹਾਈਪਰੋਸਮੋਲਰ ਸਿੰਡਰੋਮ ਸ਼ੂਗਰ ਦੀ ਕਿਹੜੀ ਪੇਚੀਦਗੀ ਹੈ? ਹੇਠ ਦਿੱਤੀ ਸਾਰਣੀ ਮਦਦ ਕਰਦੀ ਹੈ.
ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਅਤੇ ਹਾਈਪਰੋਸਮੋਲਰ ਸਿੰਡਰੋਮ ਲਈ ਡਾਇਗਨੋਸਟਿਕ ਮਾਪਦੰਡ
| ਸੰਕੇਤਕ | ਸ਼ੂਗਰ ਕੇਟੋਆਸੀਡੋਸਿਸ | ਹਾਈਪਰੋਸੋਲਰ ਸਿੰਡਰੋਮ | ||
|---|---|---|---|---|
| ਹਲਕਾ ਭਾਰ | ਦਰਮਿਆਨੀ | ਭਾਰੀ | ||
| ਖੂਨ ਦੇ ਪਲਾਜ਼ਮਾ ਵਿਚ ਗਲੂਕੋਜ਼, ਐਮ ਐਮੋਲ / ਐਲ | > 13 | > 13 | > 13 | 30-55 |
| ਨਾੜੀ pH | 7,25-7,30 | 7,0-7,24 | < 7,0 | > 7,3 |
| ਸੀਰਮ ਬਾਈਕਾਰਬੋਨੇਟ, ਮੇਕ / ਐੱਲ | 15-18 | 10-15 | < 10 | > 15 |
| ਪਿਸ਼ਾਬ ਕੀਟੋਨ ਸਰੀਰ | + | ++ | +++ | ਨਹੀਂ ਲੱਭਿਆ ਜਾਂ ਕੁਝ |
| ਸੀਰਮ ਕੇਟੋਨ ਸਰੀਰ | + | ++ | +++ | ਸਧਾਰਣ ਜਾਂ ਥੋੜ੍ਹਾ ਉੱਚਾ |
| ਅਨਿਯੋਨਿਕ ਅੰਤਰ ** | > 10 | > 12 | > 12 | < 12 |
| ਕਮਜ਼ੋਰ ਚੇਤਨਾ | ਗਾਇਬ ਹੈ | ਗੈਰਹਾਜ਼ਰ ਜਾਂ ਸੁਸਤੀ | ਬੇਵਕੂਫਾ / ਕੋਮਾ | ਬੇਵਕੂਫਾ / ਕੋਮਾ |

ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਨੂੰ ਹੋਰ ਗੰਭੀਰ ਬਿਮਾਰੀਆਂ ਨਾਲੋਂ ਵੱਖਰਾ (ਵੱਖਰਾ ਨਿਦਾਨ) ਕਰਨਾ ਚਾਹੀਦਾ ਹੈ:
- ਅਲਕੋਹਲਕ ਕੇਟੋਆਸੀਡੋਸਿਸ;
- “ਭੁੱਖੇ” ਕੀਟੋਸਿਸ;
- ਲੈਕਟਿਕ ਐਸਿਡੋਸਿਸ (ਖੂਨ ਵਿੱਚ ਵਧੇਰੇ ਲੈਕਟਿਕ ਐਸਿਡ);
- ਸੈਲੀਸਿਲੇਟ ਜ਼ਹਿਰ (ਐਸਪਰੀਨ, ਸੈਲੀਸਿਲਕ ਅਲਕੋਹਲ, ਆਦਿ);
- ਮਿਥੇਨੋਲ ਜ਼ਹਿਰ (ਮਿਥਾਇਲ ਅਲਕੋਹਲ, ਮਨੁੱਖਾਂ ਲਈ ਜ਼ਹਿਰੀਲਾ);
- ਈਥਾਈਲ ਅਲਕੋਹਲ ਦਾ ਨਸ਼ਾ;
- ਪੈਰਾਡੇਹਾਈਡ ਜ਼ਹਿਰ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਿਚ, ਖੂਨ ਦੀ ਜਾਂਚ ਲਗਭਗ ਹਮੇਸ਼ਾਂ ਤਣਾਅਪੂਰਨ ਨਿ neutਟ੍ਰੋਫਿਲਿਕ ਲਿukਕੋਸਾਈਟੋਸਿਸ ਦਰਸਾਉਂਦੀ ਹੈ. ਪਰ ਸੰਕਰਮਣ ਦਾ ਸਿਰਫ ਤਾਂ ਹੀ ਸ਼ੱਕ ਕੀਤਾ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ ਜੇ ਲਿukਕੋਸਾਈਟੋਸਿਸ 15x10 ^ 9 / l ਤੋਂ ਉੱਪਰ ਹੈ.
ਉਸੇ ਸਮੇਂ, ਸਰੀਰ ਦਾ ਆਮ ਜਾਂ ਘੱਟ ਤਾਪਮਾਨ ਅਜੇ ਵੀ ਪੱਕਾ ਗਰੰਟੀ ਨਹੀਂ ਦਿੰਦਾ ਕਿ ਰੋਗੀ ਦੀ ਛੂਤਕਾਰੀ ਅਤੇ ਜਲੂਣ ਪ੍ਰਕਿਰਿਆ ਨਹੀਂ ਹੁੰਦੀ. ਕਿਉਂਕਿ ਐਸਿਡੋਸਿਸ, ਹਾਈਪੋਟੈਨਸ਼ਨ ਅਤੇ ਪੈਰੀਫਿਰਲ ਵੈਸੋਡੀਲੇਸ਼ਨ (ਖੂਨ ਦੀਆਂ ਨਾੜੀਆਂ ਵਿਚ ationਿੱਲ) ਇਸ ਦੀ ਕਮੀ ਵਿਚ ਯੋਗਦਾਨ ਪਾਉਂਦੀ ਹੈ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਇਲਾਜ: ਡਾਕਟਰਾਂ ਲਈ ਵਿਸਥਾਰ ਜਾਣਕਾਰੀ
ਸ਼ੂਗਰ ਰੋਗ mellitus ਵਿੱਚ ketoacidosis ਦੀ ਥੈਰੇਪੀ ਵਿੱਚ 5 ਭਾਗ ਹੁੰਦੇ ਹਨ, ਅਤੇ ਸਫਲ ਇਲਾਜ ਲਈ ਇਹ ਸਾਰੇ ਬਰਾਬਰ ਮਹੱਤਵਪੂਰਨ ਹਨ. ਉਨ੍ਹਾਂ ਦੀ ਸੂਚੀ ਇੱਥੇ ਹੈ:
- ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ;
- ਰੀਹਾਈਡ੍ਰੇਸ਼ਨ (ਸਰੀਰ ਵਿਚ ਤਰਲ ਦੀ ਘਾਟ ਦੀ ਭਰਪਾਈ);
- ਇਲੈਕਟ੍ਰੋਲਾਈਟ ਗੜਬੜੀ ਦਾ ਸੁਧਾਰ (ਪੋਟਾਸ਼ੀਅਮ, ਸੋਡੀਅਮ ਅਤੇ ਹੋਰ ਖਣਿਜਾਂ ਦੀ ਘਾਟ ਦੀ ਭਰਪਾਈ);
- ਐਸਿਡੋਸਿਸ ਦਾ ਖਾਤਮਾ (ਐਸਿਡ-ਬੇਸ ਸੰਤੁਲਨ ਦਾ ਸਧਾਰਣਕਰਨ);
- ਸਹਿਮ ਰੋਗਾਂ ਦਾ ਇਲਾਜ ਜੋ ਸ਼ੂਗਰ ਦੀ ਗੰਭੀਰ ਪੇਚੀਦਗੀ ਨੂੰ ਭੜਕਾ ਸਕਦੇ ਹਨ.
ਇੱਕ ਨਿਯਮ ਦੇ ਤੌਰ ਤੇ, ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਨਾਲ ਮਰੀਜ਼ ਨੂੰ ਇੰਟੈਂਸਿਵ ਕੇਅਰ ਯੂਨਿਟ ਅਤੇ ਇੰਟੈਂਸਿਵ ਕੇਅਰ ਯੂਨਿਟ ਵਿੱਚ ਦਾਖਲ ਕਰਵਾਇਆ ਜਾਂਦਾ ਹੈ. ਹੇਠਾਂ ਦਿੱਤੀ ਸਕੀਮ ਦੇ ਅਨੁਸਾਰ ਉਹ ਮਹੱਤਵਪੂਰਣ ਸੂਚਕਾਂ ਦੇ ਨਿਯੰਤਰਣ ਅਤੇ ਨਿਗਰਾਨੀ ਹੇਠ ਹੈ:
- ਖੂਨ ਵਿੱਚ ਗਲੂਕੋਜ਼ ਦਾ ਵਿਸ਼ਲੇਸ਼ਣ - 1 ਘੰਟੇ ਪ੍ਰਤੀ ਘੰਟਾ, ਜਦੋਂ ਤੱਕ ਬਲੱਡ ਸ਼ੂਗਰ 13-14 ਮਿਲੀਮੀਟਰ / ਲੀ ਤੱਕ ਨਹੀਂ ਘੱਟ ਜਾਂਦਾ, ਤਦ ਇਸ ਵਿਸ਼ਲੇਸ਼ਣ ਨੂੰ ਹਰ 3 ਘੰਟਿਆਂ ਵਿੱਚ ਦੁਹਰਾਓ;
- ਐਸੀਟੋਨ ਲਈ ਪਿਸ਼ਾਬ ਵਿਸ਼ਲੇਸ਼ਣ - ਪਹਿਲੇ 2 ਦਿਨਾਂ ਲਈ ਦਿਨ ਵਿੱਚ 2 ਵਾਰ, ਫਿਰ ਹਰ ਦਿਨ 1 ਵਾਰ;
- ਖੂਨ ਅਤੇ ਪਿਸ਼ਾਬ ਦਾ ਆਮ ਵਿਸ਼ਲੇਸ਼ਣ - ਦਾਖਲੇ ਤੋਂ ਤੁਰੰਤ ਬਾਅਦ ਕੀਤਾ ਜਾਂਦਾ ਹੈ, ਅਤੇ ਫਿਰ ਹਰ 2-3 ਦਿਨਾਂ ਵਿਚ ਦੁਹਰਾਇਆ ਜਾਂਦਾ ਹੈ;
- ਖੂਨ ਪਲਾਜ਼ਮਾ ਵਿਚ ਸੋਡੀਅਮ, ਪੋਟਾਸ਼ੀਅਮ - ਦਿਨ ਵਿਚ 2 ਵਾਰ;
- ਫਾਸਫੋਰਸ - ਸਿਰਫ ਪੁਰਾਣੇ ਸ਼ਰਾਬ ਪੀਣ ਵਾਲੇ ਮਰੀਜ਼ਾਂ ਵਿੱਚ, ਜਾਂ ਜੇ ਕੁਪੋਸ਼ਣ ਦੇ ਸੰਕੇਤ ਹਨ;
- ਦਾਖਲਾ ਹੋਣ 'ਤੇ ਤੁਰੰਤ ਨਾਈਟ੍ਰੋਜਨ, ਯੂਰੀਆ, ਕਰੀਟੀਨਾਈਨ, ਸੀਰਮ ਕਲੋਰਾਈਡ ਲਈ ਖੂਨ ਦੇ ਟੈਸਟ, ਅਤੇ ਫਿਰ 3 ਦਿਨਾਂ ਵਿਚ 1 ਵਾਰ;
- ਹੈਮੇਟੋਕਰੀਟ, ਗੈਸ ਵਿਸ਼ਲੇਸ਼ਣ ਅਤੇ ਖੂਨ ਦਾ ਪੀਐਚ - ਐਸਿਡ-ਬੇਸ ਰਾਜ ਦੇ ਸਧਾਰਣ ਹੋਣ ਤੱਕ ਦਿਨ ਵਿਚ 1-2 ਵਾਰ ;;
- ਡਿuresਯੂਰਸਿਸ (ਸਥਾਈ ਪਿਸ਼ਾਬ ਕੈਥੀਟਰ) ਦੇ ਪ੍ਰਤੀ ਘੰਟਾ ਨਿਯੰਤਰਣ - ਜਦ ਤੱਕ ਸਰੀਰ ਦਾ ਡੀਹਾਈਡਰੇਸ਼ਨ ਖ਼ਤਮ ਨਹੀਂ ਹੁੰਦਾ ਜਾਂ ਜਦੋਂ ਤੱਕ ਚੇਤਨਾ ਬਹਾਲ ਨਹੀਂ ਹੁੰਦੀ ਅਤੇ ਪਿਸ਼ਾਬ ਆਮ ਨਹੀਂ ਹੁੰਦਾ;
- ਕੇਂਦਰੀ ਜ਼ਹਿਰੀਲੇ ਦਬਾਅ ਦਾ ਨਿਯੰਤਰਣ;
- ਬਲੱਡ ਪ੍ਰੈਸ਼ਰ, ਦਿਲ ਦੀ ਗਤੀ ਅਤੇ ਸਰੀਰ ਦੇ ਤਾਪਮਾਨ (ਜਾਂ ਘੱਟੋ ਘੱਟ ਹਰ 2 ਘੰਟਿਆਂ ਬਾਅਦ ਮਾਪ) ਦੀ ਨਿਰੰਤਰ ਨਿਗਰਾਨੀ;
- ਈਸੀਜੀ (ਜਾਂ ਪ੍ਰਤੀ ਦਿਨ ਘੱਟੋ ਘੱਟ 1 ਵਾਰ ਈਸੀਜੀ ਰਜਿਸਟ੍ਰੇਸ਼ਨ) ਦੀ ਨਿਰੰਤਰ ਨਿਗਰਾਨੀ;
- ਜੇ ਲਾਗ ਦਾ ਸ਼ੱਕ ਹੈ, ਤਾਂ ਵਾਧੂ ਇਮਤਿਹਾਨਾਂ ਦੀ ਤਜਵੀਜ਼ ਕੀਤੀ ਜਾਂਦੀ ਹੈ.
ਖੂਨ ਦੇ ਪਲਾਜ਼ਮਾ ਵਿਚ ਸੋਡੀਅਮ ਦੀ ਇਕਾਗਰਤਾ ਦੇ ਵਧੇਰੇ ਸਹੀ ਅਨੁਮਾਨ ਲਈ, ਇਕ ਫਾਰਮੂਲਾ ਅਖੌਤੀ "ਐਡਜਸਟਡ ਸੋਡੀਅਮ ਪੱਧਰ" ਦੀ ਗਣਨਾ ਕਰਨ ਲਈ ਵਰਤਿਆ ਜਾਂਦਾ ਹੈ.ਨਾ + = ਮਾਪਿਆ ਨਾ + 1.6 * (ਗਲੂਕੋਜ਼ -5.5) / 5.5 ਨੂੰ ਸਹੀ ਕੀਤਾ
ਹਸਪਤਾਲ ਵਿੱਚ ਦਾਖਲ ਹੋਣ ਤੋਂ ਪਹਿਲਾਂ ਵੀ, ਮਰੀਜ਼ ਨੂੰ ਤੁਰੰਤ 1C ਲਿਟਰ ਪ੍ਰਤੀ ਘੰਟਾ ਦੀ ਦਰ ਨਾਲ ਨਾਸੀਲ ਲੂਣ ਦਾ 0.9% ਹੱਲ ਘੁਸਪੈਠ ਕਰਨਾ ਸ਼ੁਰੂ ਕਰਨਾ ਚਾਹੀਦਾ ਹੈ, ਅਤੇ ਨਾਲ ਹੀ ਇੰਟਰਟਾਮਸਕੂਲਰ ਤੌਰ ਤੇ ਛੋਟੀਆਂ-ਛੋਟੀਆਂ ਇਨਸੁਲਿਨ ਦੀਆਂ 20 ਯੂਨਿਟ ਟੀਕਾ ਲਗਾਉਣਾ ਚਾਹੀਦਾ ਹੈ.
ਜੇ ਮਰੀਜ਼ ਨੂੰ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਮੁ initialਲਾ ਪੜਾਅ ਹੁੰਦਾ ਹੈ, ਤਾਂ ਚੇਤਨਾ ਬਚਾਈ ਜਾਂਦੀ ਹੈ, ਅਤੇ ਕੋਈ ਗੰਭੀਰ ਸਹਿਮੰਤ ਰੋਗ ਵਿਗਿਆਨ ਨਹੀਂ ਹੁੰਦਾ, ਤਾਂ ਇਹ ਐਂਡੋਕਰੀਨੋਲੋਜੀਕਲ ਜਾਂ ਉਪਚਾਰ ਵਿਭਾਗ ਵਿੱਚ ਕਰਵਾਏ ਜਾ ਸਕਦੇ ਹਨ. ਬੇਸ਼ਕ, ਜੇ ਇਨ੍ਹਾਂ ਵਿਭਾਗਾਂ ਦਾ ਸਟਾਫ ਜਾਣਦਾ ਹੈ ਕਿ ਕੀ ਕਰਨ ਦੀ ਜ਼ਰੂਰਤ ਹੈ.
ਸ਼ੂਗਰ ਕੇਟੋਆਸੀਡੋਸਿਸ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ
ਕੇਟੋਆਸੀਡੋਸਿਸ ਰਿਪਲੇਸਮੈਂਟ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਇਕੋ ਉਪਚਾਰ ਹੈ ਜੋ ਸਰੀਰ ਦੀਆਂ ਪ੍ਰਕਿਰਿਆਵਾਂ ਵਿਚ ਰੁਕਾਵਟ ਪਾ ਸਕਦਾ ਹੈ ਜਿਸ ਨਾਲ ਸ਼ੂਗਰ ਦੀ ਇਸ ਪੇਚੀਦਗੀ ਦੇ ਵਿਕਾਸ ਦੀ ਅਗਵਾਈ ਹੁੰਦੀ ਹੈ. ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦਾ ਟੀਚਾ ਖੂਨ ਦੇ ਸੀਰਮ ਵਿਚ ਇਨਸੁਲਿਨ ਦੇ ਪੱਧਰ ਨੂੰ 50-100 ਐਮਸੀਈਡੀ / ਮਿ.ਲੀ. ਤੱਕ ਵਧਾਉਣਾ ਹੈ.
ਇਸਦੇ ਲਈ, "ਛੋਟਾ" ਇਨਸੁਲਿਨ ਦਾ ਨਿਰੰਤਰ ਪ੍ਰਬੰਧਨ ਪ੍ਰਤੀ ਘੰਟੇ 4-10 ਯੂਨਿਟ ਕੀਤਾ ਜਾਂਦਾ ਹੈ, .ਸਤਨ 6 ਯੂਨਿਟ ਪ੍ਰਤੀ ਘੰਟਾ. ਇੰਸੁਲਿਨ ਥੈਰੇਪੀ ਲਈ ਅਜਿਹੀਆਂ ਖੁਰਾਕਾਂ ਨੂੰ "ਘੱਟ ਖੁਰਾਕ" ਰੈਜੀਮੈਂਟ ਕਿਹਾ ਜਾਂਦਾ ਹੈ. ਉਹ ਚਰਬੀ ਦੇ ਟੁੱਟਣ ਅਤੇ ਕੇਟੋਨ ਦੇ ਸਰੀਰ ਦੇ ਉਤਪਾਦਨ ਨੂੰ ਪ੍ਰਭਾਵਸ਼ਾਲੀ ressੰਗ ਨਾਲ ਦਬਾਉਂਦੇ ਹਨ, ਜਿਗਰ ਦੁਆਰਾ ਖੂਨ ਵਿੱਚ ਗਲੂਕੋਜ਼ ਦੀ ਰਿਹਾਈ ਨੂੰ ਰੋਕਦੇ ਹਨ, ਅਤੇ ਗਲਾਈਕੋਜਨ ਦੇ ਸੰਸਲੇਸ਼ਣ ਵਿੱਚ ਯੋਗਦਾਨ ਪਾਉਂਦੇ ਹਨ.
ਇਸ ਤਰ੍ਹਾਂ, ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਵਿਕਾਸ ਦੇ ਵਿਧੀ ਦੇ ਮੁੱਖ ਸੰਬੰਧ ਖਤਮ ਹੋ ਜਾਂਦੇ ਹਨ. ਉਸੇ ਸਮੇਂ, "ਘੱਟ ਖੁਰਾਕ" ਰੈਜੀਮੈਂਟ ਵਿਚ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਜਟਿਲਤਾਵਾਂ ਦਾ ਘੱਟ ਖਤਰਾ ਰੱਖਦੀ ਹੈ ਅਤੇ ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ "ਉੱਚ ਖੁਰਾਕ" ਰੈਜੀਮੈਂਟ ਨਾਲੋਂ ਬਿਹਤਰ ਨਿਯੰਤਰਣ ਦੀ ਆਗਿਆ ਦਿੰਦੀ ਹੈ.
ਇੱਕ ਹਸਪਤਾਲ ਵਿੱਚ, ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਨਾਲ ਇੱਕ ਮਰੀਜ਼ ਨੂੰ ਲਗਾਤਾਰ ਨਾੜੀ ਨਿਵੇਸ਼ ਦੇ ਰੂਪ ਵਿੱਚ ਇਨਸੁਲਿਨ ਮਿਲਦਾ ਹੈ. ਪਹਿਲਾਂ, ਛੋਟਾ-ਅਭਿਨੈ ਕਰਨ ਵਾਲੀ ਇਨਸੁਲਿਨ 0.15 ਪੀਕ / ਕਿਲੋਗ੍ਰਾਮ ਦੀ "ਲੋਡਿੰਗ" ਖੁਰਾਕ ਵਿੱਚ, ਨਾੜੀ ਵਿੱਚ ਹੌਲੀ ਹੌਲੀ ਬੋਲਸ (ਹੌਲੀ ਹੌਲੀ) ਦਿੱਤੀ ਜਾਂਦੀ ਹੈ, averageਸਤਨ ਇਹ 10-12 ਟੁਕੜੇ ਕੱ turnsੀ ਜਾਂਦੀ ਹੈ. ਇਸ ਤੋਂ ਬਾਅਦ, ਮਰੀਜ਼ ਇੰਫਸੋਮੈਟ ਨਾਲ ਜੁੜਿਆ ਹੁੰਦਾ ਹੈ ਤਾਂ ਕਿ ਉਹ 5-8 ਯੂਨਿਟ ਪ੍ਰਤੀ ਘੰਟੇ ਦੀ ਦਰ ਨਾਲ, ਜਾਂ 0.1 ਯੂਨਿਟ / ਘੰਟਾ / ਕਿਲੋਗ੍ਰਾਮ ਦੀ ਦਰ ਨਾਲ ਨਿਰੰਤਰ ਨਿਵੇਸ਼ ਦੁਆਰਾ ਇਨਸੁਲਿਨ ਪ੍ਰਾਪਤ ਕਰਦਾ ਹੈ.
ਪਲਾਸਟਿਕ 'ਤੇ, ਇਨਸੁਲਿਨ ਦਾ ਸੋਸ਼ਣ ਸੰਭਵ ਹੈ. ਇਸ ਨੂੰ ਰੋਕਣ ਲਈ, ਮਨੁੱਖੀ ਸੀਰਮ ਐਲਬਮਿਨ ਨੂੰ ਘੋਲ ਵਿਚ ਸ਼ਾਮਲ ਕਰਨ ਦੀ ਸਿਫਾਰਸ਼ ਕੀਤੀ ਜਾਂਦੀ ਹੈ. ਨਿਵੇਸ਼ ਮਿਸ਼ਰਣ ਤਿਆਰ ਕਰਨ ਲਈ ਨਿਰਦੇਸ਼: 20% ਐਲਬਮਿਨ ਦੇ 50 ਮਿ.ਲੀ. ਜਾਂ ਮਰੀਜ਼ ਦੇ ਖੂਨ ਦੇ 1 ਮਿ.ਲੀ. ਨੂੰ "ਛੋਟਾ" ਇਨਸੁਲਿਨ ਦੇ 50 ਯੂਨਿਟ ਸ਼ਾਮਲ ਕਰੋ, ਫਿਰ 0.9% ਨੈਕਲ ਲੂਣ ਦੀ ਵਰਤੋਂ ਕਰਕੇ ਕੁੱਲ ਖੰਡ ਨੂੰ 50 ਮਿ.ਲੀ.
ਇਨਫਸੋਮੈਟ ਦੀ ਗੈਰਹਾਜ਼ਰੀ ਵਿਚ ਇਕ ਹਸਪਤਾਲ ਵਿਚ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ
ਹੁਣ ਅਸੀਂ ਇੰਟਰਾਵੇਨਸ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦੇ ਵਿਕਲਪ ਦਾ ਵਿਕਲਪ ਦੱਸਦੇ ਹਾਂ, ਜੇ ਕੋਈ ਇਨਫਸੋਮੈਟ ਨਾ ਹੋਵੇ. ਛੋਟਾ-ਅਭਿਨੈ ਕਰਨ ਵਾਲਾ ਇਨਸੁਲਿਨ ਇਕ ਘੰਟੇ ਵਿਚ ਇਕ ਵਾਰ ਬੋਲਸ ਦੁਆਰਾ, ਹੌਲੀ ਹੌਲੀ, ਇਕ ਸਰਿੰਜ ਨਾਲ, ਨਿਵੇਸ਼ ਪ੍ਰਣਾਲੀ ਦੇ ਗੱਮ ਵਿਚ ਚਲਾਇਆ ਜਾ ਸਕਦਾ ਹੈ.
ਇਨਸੁਲਿਨ ਦੀ ਇੱਕ singleੁਕਵੀਂ ਖੁਰਾਕ (ਉਦਾਹਰਣ ਲਈ, 6 ਇਕਾਈਆਂ) ਨੂੰ 2 ਮਿਲੀਲੀਟਰ ਸਰਿੰਜ ਵਿੱਚ ਭਰਿਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ, ਅਤੇ ਫਿਰ ਨੈਕਲ ਲੂਣ ਦੇ 0.9% ਘੋਲ ਦੇ ਨਾਲ 2 ਮਿ.ਲੀ. ਤੱਕ ਸ਼ਾਮਲ ਕਰਨਾ ਚਾਹੀਦਾ ਹੈ. ਇਸਦੇ ਕਾਰਨ, ਸਰਿੰਜ ਵਿੱਚ ਮਿਸ਼ਰਣ ਦੀ ਮਾਤਰਾ ਵੱਧ ਜਾਂਦੀ ਹੈ, ਅਤੇ ਹੌਲੀ ਹੌਲੀ, 2-3 ਮਿੰਟਾਂ ਵਿੱਚ, ਇੰਸੁਲਿਨ ਦਾ ਟੀਕਾ ਲਗਾਉਣਾ ਸੰਭਵ ਹੋ ਜਾਂਦਾ ਹੈ. ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ ਘਟਾਉਣ ਲਈ "ਛੋਟਾ" ਇਨਸੁਲਿਨ ਦੀ ਕਿਰਿਆ 1 ਘੰਟੇ ਤੱਕ ਰਹਿੰਦੀ ਹੈ. ਇਸ ਲਈ, ਪ੍ਰਤੀ ਘੰਟਾ 1 ਵਾਰ ਦੇ ਪ੍ਰਸ਼ਾਸਨ ਦੀ ਬਾਰੰਬਾਰਤਾ ਨੂੰ ਪ੍ਰਭਾਵਸ਼ਾਲੀ ਮੰਨਿਆ ਜਾ ਸਕਦਾ ਹੈ.
ਕੁਝ ਲੇਖਕ ਅਜਿਹੇ methodੰਗ ਦੀ ਬਜਾਏ 6 ਯੂਨਿਟ ਪ੍ਰਤੀ ਘੰਟਾ ਇੰਟ੍ਰਾਮਸਕੂਲਰਲੀ "ਛੋਟਾ" ਇਨਸੁਲਿਨ ਟੀਕਾ ਲਗਾਉਣ ਦੀ ਸਿਫਾਰਸ਼ ਕਰਦੇ ਹਨ. ਪਰ ਇਸ ਗੱਲ ਦਾ ਕੋਈ ਸਬੂਤ ਨਹੀਂ ਹੈ ਕਿ ਅਜਿਹੀ ਕੁਸ਼ਲਤਾ ਪਹੁੰਚ ਦਖਲਅੰਦਾਜ਼ੀ ਪ੍ਰਸ਼ਾਸਨ ਨਾਲੋਂ ਬਦਤਰ ਨਹੀਂ ਹੋਵੇਗੀ. ਡਾਇਬੀਟੀਜ਼ ਕੇਟੋਆਸੀਡੋਸਿਸ ਅਕਸਰ ਕਮਜ਼ੋਰ ਕੇਸ਼ਿਕਾ ਦੇ ਗੇੜ ਦੇ ਨਾਲ ਹੁੰਦਾ ਹੈ, ਜੋ ਇਨਸੁਲਿਨ ਦੀ ਸਮਾਈ ਨੂੰ ਗੁੰਝਲਦਾਰ ਬਣਾਉਂਦਾ ਹੈ, ਇੰਟਰਮਸਕੂਲਰਲੀ ਤੌਰ 'ਤੇ ਪ੍ਰਬੰਧਤ ਕੀਤਾ ਜਾਂਦਾ ਹੈ, ਅਤੇ ਹੋਰ ਵੀ ਥੋੜੇ ਜਿਹੇ.
ਇੱਕ ਛੋਟੀ ਲੰਬਾਈ ਦੀ ਸੂਈ ਨੂੰ ਇਨਸੁਲਿਨ ਸਰਿੰਜ ਵਿੱਚ ਜੋੜਿਆ ਜਾਂਦਾ ਹੈ. ਉਸ ਨੂੰ ਇੰਟਰਾਮਸਕੂਲਰ ਟੀਕਾ ਦੇਣਾ ਅਕਸਰ ਅਸੰਭਵ ਹੁੰਦਾ ਹੈ. ਇਸ ਤੱਥ ਦਾ ਜ਼ਿਕਰ ਨਾ ਕਰਨਾ ਕਿ ਮਰੀਜ਼ ਅਤੇ ਡਾਕਟਰੀ ਕਰਮਚਾਰੀਆਂ ਲਈ ਵਧੇਰੇ ਅਸੁਵਿਧਾਵਾਂ ਹਨ. ਇਸ ਲਈ, ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਇਲਾਜ ਲਈ, ਇਨਸੁਲਿਨ ਦੇ ਨਾੜੀ ਦੇ ਪ੍ਰਬੰਧਨ ਦੀ ਸਿਫਾਰਸ਼ ਕੀਤੀ ਜਾਂਦੀ ਹੈ.
ਜੇ ਮਰੀਜ ਦੀ ਗੰਭੀਰ ਸਥਿਤੀ ਨਹੀਂ ਹੁੰਦੀ ਅਤੇ ਉਸ ਨੂੰ ਇੰਟੈਨਸਿਵ ਕੇਅਰ ਯੂਨਿਟ ਅਤੇ ਤੀਬਰ ਦੇਖਭਾਲ ਵਿਚ ਰਹਿਣ ਦੀ ਜ਼ਰੂਰਤ ਨਹੀਂ ਹੁੰਦੀ, ਤਾਂ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਹਲਕੇ ਪੜਾਅ ਨਾਲ ਹੀ ਇਨਸੁਲਿਨ ਨੂੰ ਥੋੜ੍ਹੇ ਜਿਹੇ ਜਾਂ ਅੰਦਰੂਨੀ ਤੌਰ 'ਤੇ ਲਗਾਇਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ.
ਇਨਸੁਲਿਨ ਖੁਰਾਕ ਵਿਵਸਥਾ
“ਛੋਟਾ” ਇਨਸੁਲਿਨ ਦੀ ਖੁਰਾਕ ਬਲੱਡ ਸ਼ੂਗਰ ਦੇ ਮੌਜੂਦਾ ਮੁੱਲ ਦੇ ਅਧਾਰ ਤੇ ਅਨੁਕੂਲ ਕੀਤੀ ਜਾਂਦੀ ਹੈ, ਜਿਸ ਨੂੰ ਹਰ ਘੰਟੇ ਮਾਪਿਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ. ਜੇ ਪਹਿਲੇ 2-3 ਘੰਟਿਆਂ ਵਿਚ ਖੂਨ ਵਿਚ ਗਲੂਕੋਜ਼ ਦਾ ਪੱਧਰ ਘੱਟ ਨਹੀਂ ਹੁੰਦਾ ਅਤੇ ਸਰੀਰ ਵਿਚ ਤਰਲ ਪਦਾਰਥ ਸੰਤ੍ਰਿਪਤ ਹੋਣ ਦੀ ਦਰ ਕਾਫ਼ੀ ਹੁੰਦੀ ਹੈ, ਤਾਂ ਇੰਸੁਲਿਨ ਦੀ ਅਗਲੀ ਖੁਰਾਕ ਦੁੱਗਣੀ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ.
ਉਸੇ ਸਮੇਂ, ਖੂਨ ਵਿੱਚ ਸ਼ੂਗਰ ਦੀ ਤਵੱਜੋ 5.5 ਮਿਲੀਮੀਟਰ ਪ੍ਰਤੀ ਘੰਟੇ ਪ੍ਰਤੀ ਲੀਟਰ ਤੋਂ ਘੱਟ ਨਹੀਂ ਕੀਤੀ ਜਾ ਸਕਦੀ. ਨਹੀਂ ਤਾਂ, ਮਰੀਜ਼ ਖਤਰਨਾਕ ਦਿਮਾਗ਼ੀ ਸੋਜ ਦਾ ਅਨੁਭਵ ਕਰ ਸਕਦਾ ਹੈ. ਇਸ ਕਾਰਨ ਕਰਕੇ, ਜੇ ਬਲੱਡ ਸ਼ੂਗਰ ਵਿਚ ਕਮੀ ਦੀ ਦਰ ਹੇਠੋਂ 5 ਮਿਲੀਮੀਟਰ ਪ੍ਰਤੀ ਲੀਟਰ ਤੱਕ ਪਹੁੰਚ ਗਈ ਹੈ, ਤਾਂ ਇਨਸੁਲਿਨ ਦੀ ਅਗਲੀ ਖੁਰਾਕ ਅੱਧੀ ਹੋ ਜਾਵੇਗੀ. ਅਤੇ ਜੇ ਇਹ ਪ੍ਰਤੀ ਘੰਟਾ 5 ਐਮਐਮਓਲ / ਐਲ ਤੋਂ ਵੱਧ ਜਾਂਦਾ ਹੈ, ਤਾਂ ਖੂਨ ਦੀ ਸ਼ੂਗਰ ਨੂੰ ਨਿਯੰਤਰਿਤ ਕਰਦੇ ਹੋਏ ਅਗਲਾ ਇਨਸੁਲਿਨ ਟੀਕਾ ਆਮ ਤੌਰ ਤੇ ਛੱਡਿਆ ਜਾਂਦਾ ਹੈ.
ਜੇ, ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦੇ ਪ੍ਰਭਾਵ ਅਧੀਨ, ਬਲੱਡ ਸ਼ੂਗਰ 3-4 ਮਿਲੀਮੀਟਰ ਪ੍ਰਤੀ ਲੀਟਰ ਤੋਂ ਵੱਧ ਹੌਲੀ ਹੌਲੀ ਘੱਟ ਜਾਂਦਾ ਹੈ, ਤਾਂ ਇਹ ਸੰਕੇਤ ਦੇ ਸਕਦਾ ਹੈ ਕਿ ਮਰੀਜ਼ ਅਜੇ ਵੀ ਡੀਹਾਈਡਰੇਟਡ ਹੈ ਜਾਂ ਗੁਰਦੇ ਦਾ ਕੰਮ ਕਮਜ਼ੋਰ ਹੈ. ਇਸ ਸਥਿਤੀ ਵਿੱਚ, ਤੁਹਾਨੂੰ ਖੂਨ ਦੇ ਗੇੜ ਦੇ ਖੰਡ ਦਾ ਮੁੜ ਮੁਲਾਂਕਣ ਕਰਨ ਅਤੇ ਖੂਨ ਵਿੱਚ ਕ੍ਰੀਏਟਾਈਨਾਈਨ ਦੇ ਪੱਧਰ ਦਾ ਵਿਸ਼ਲੇਸ਼ਣ ਕਰਨ ਦੀ ਜ਼ਰੂਰਤ ਹੁੰਦੀ ਹੈ.
ਹਸਪਤਾਲ ਵਿਚ ਪਹਿਲੇ ਦਿਨ, ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ 13 ਮਿਲੀਮੀਟਰ / ਐਲ ਤੋਂ ਘੱਟ ਨਾ ਕਰਨ ਦੀ ਸਲਾਹ ਦਿੱਤੀ ਜਾਂਦੀ ਹੈ. ਜਦੋਂ ਇਹ ਪੱਧਰ ਪਹੁੰਚ ਜਾਂਦਾ ਹੈ, ਤਾਂ 5-10% ਗਲੂਕੋਜ਼ ਦਾ ਨਿਵੇਸ਼ ਸ਼ੁਰੂ ਕਰੋ. ਗੁਲੂਕੋਜ਼ ਦੇ ਹਰ 20 ਗ੍ਰਾਮ ਲਈ, ਛੋਟੇ ਇੰਸੁਲਿਨ ਦੀਆਂ 3-4 ਯੂਨਿਟ ਗੰਮ ਵਿਚ ਅੰਦਰੂਨੀ ਤੌਰ ਤੇ ਟੀਕਾ ਲਗਾਈਆਂ ਜਾਂਦੀਆਂ ਹਨ. 5% ਘੋਲ ਦੇ 200 ਮਿਲੀਲੀਟਰ 10% ਜਾਂ 400 ਮਿ.ਲੀ. ਵਿਚ 20 ਗ੍ਰਾਮ ਗਲੂਕੋਜ਼ ਹੁੰਦਾ ਹੈ.
ਗਲੂਕੋਜ਼ ਕੇਵਲ ਉਦੋਂ ਹੀ ਦਿੱਤੀ ਜਾਂਦੀ ਹੈ ਜੇ ਮਰੀਜ਼ ਅਜੇ ਵੀ ਆਪਣੇ ਆਪ ਭੋਜਨ ਨਹੀਂ ਲੈ ਸਕਦਾ, ਅਤੇ ਇਨਸੁਲਿਨ ਦੀ ਘਾਟ ਲਗਭਗ ਦੂਰ ਹੋ ਜਾਂਦੀ ਹੈ. ਗਲੂਕੋਜ਼ ਪ੍ਰਸ਼ਾਸਨ ਪ੍ਰਤੀ ਸੀਈਬੀ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦਾ ਇਲਾਜ ਨਹੀਂ ਹੈ. ਇਹ ਹਾਈਪੋਗਲਾਈਸੀਮੀਆ ਨੂੰ ਰੋਕਣ ਲਈ ਅਤੇ ਨਾਲ ਹੀ ਅਸਮੋਲਰਿਟੀ (ਸਰੀਰ ਵਿਚ ਤਰਲਾਂ ਦੀ ਆਮ ਘਣਤਾ) ਬਣਾਈ ਰੱਖਣ ਲਈ ਕੀਤੀ ਜਾਂਦੀ ਹੈ.
ਇਨਸੁਲਿਨ ਦੇ subcutaneous ਪ੍ਰਸ਼ਾਸਨ ਨੂੰ ਤਬਦੀਲ ਕਰਨ ਲਈ ਕਿਸ
ਨਾੜੀ ਦੇ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਵਿਚ ਦੇਰੀ ਨਹੀਂ ਹੋਣੀ ਚਾਹੀਦੀ. ਜਦੋਂ ਮਰੀਜ਼ ਦੀ ਸਥਿਤੀ ਵਿੱਚ ਸੁਧਾਰ ਹੁੰਦਾ ਹੈ, ਬਲੱਡ ਪ੍ਰੈਸ਼ਰ ਸਥਿਰ ਹੋ ਜਾਂਦਾ ਹੈ, ਬਲੱਡ ਸ਼ੂਗਰ 11-12 ਮਿਲੀਮੀਟਰ / ਐਲ ਅਤੇ ਪੀਐਚ> 7.3 ਤੋਂ ਵੱਧ ਦੇ ਪੱਧਰ ਤੇ ਬਣਾਈ ਰੱਖਿਆ ਜਾਂਦਾ ਹੈ - ਤੁਸੀਂ ਇਨਸੁਲਿਨ ਦੇ ਸਬਕੁਟੇਨਸ ਪ੍ਰਸ਼ਾਸਨ ਵਿੱਚ ਬਦਲ ਸਕਦੇ ਹੋ. ਹਰ 4 ਘੰਟੇ ਵਿੱਚ 10-14 ਯੂਨਿਟ ਦੀ ਖੁਰਾਕ ਨਾਲ ਅਰੰਭ ਕਰੋ. ਇਹ ਬਲੱਡ ਸ਼ੂਗਰ ਦੇ ਨਿਯੰਤਰਣ ਦੇ ਨਤੀਜਿਆਂ ਅਨੁਸਾਰ ਐਡਜਸਟ ਕੀਤਾ ਜਾਂਦਾ ਹੈ.
ਪਹਿਲੇ ਛੋਟਾ ਚਮੜੀ ਟੀਕੇ ਦੇ ਬਾਅਦ "ਛੋਟਾ" ਇਨਸੁਲਿਨ ਦਾ ਨਾੜੀ ਪ੍ਰਸ਼ਾਸਨ ਹੋਰ 1-2 ਘੰਟਿਆਂ ਲਈ ਜਾਰੀ ਰੱਖਿਆ ਜਾਂਦਾ ਹੈ, ਤਾਂ ਜੋ ਇਨਸੁਲਿਨ ਦੀ ਕਿਰਿਆ ਵਿਚ ਕੋਈ ਰੁਕਾਵਟ ਨਾ ਆਵੇ. ਪਹਿਲਾਂ ਹੀ subcutaneous ਟੀਕੇ ਦੇ ਪਹਿਲੇ ਦਿਨ, ਐਕਸਟੈਂਡਡ-ਐਕਟਿੰਗ ਇਨਸੁਲਿਨ ਇੱਕੋ ਸਮੇਂ ਵਰਤੇ ਜਾ ਸਕਦੇ ਹਨ. ਇਸ ਦੀ ਸ਼ੁਰੂਆਤੀ ਖੁਰਾਕ ਦਿਨ ਵਿਚ 2 ਵਾਰ 10-12 ਯੂਨਿਟ ਹੁੰਦੀ ਹੈ. ਇਸ ਨੂੰ ਕਿਵੇਂ ਸੁਧਾਰਨਾ ਹੈ ਇਸ ਬਾਰੇ ਲੇਖ ਵਿਚ ਦੱਸਿਆ ਗਿਆ ਹੈ “ਖੁਰਾਕ ਦੀ ਗਣਨਾ ਅਤੇ ਇਨਸੁਲਿਨ ਪ੍ਰਸ਼ਾਸਨ ਲਈ ਤਕਨੀਕ”.
ਸ਼ੂਗਰ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਿਚ ਰੀਹਾਈਡ੍ਰੇਸ਼ਨ - ਡੀਹਾਈਡਰੇਸ਼ਨ ਦਾ ਖਾਤਮਾ
ਥੈਰੇਪੀ ਦੇ ਪਹਿਲੇ ਦਿਨ ਵਿਚ ਹੀ ਮਰੀਜ਼ ਦੇ ਸਰੀਰ ਵਿਚ ਤਰਲ ਦੀ ਘਾਟ ਦਾ ਘੱਟੋ ਘੱਟ ਅੱਧਾ ਹਿੱਸਾ ਪੂਰਾ ਕਰਨ ਲਈ ਜਤਨ ਕਰਨਾ ਜ਼ਰੂਰੀ ਹੈ. ਇਹ ਬਲੱਡ ਸ਼ੂਗਰ ਨੂੰ ਘੱਟ ਕਰਨ ਵਿੱਚ ਸਹਾਇਤਾ ਕਰੇਗਾ, ਕਿਉਂਕਿ ਕਿਡਨੀ ਦਾ ਖੂਨ ਦਾ ਵਹਾਅ ਮੁੜ ਬਹਾਲ ਹੋਏਗਾ, ਅਤੇ ਸਰੀਰ ਪਿਸ਼ਾਬ ਵਿੱਚ ਜ਼ਿਆਦਾ ਗਲੂਕੋਜ਼ ਕੱ toਣ ਦੇ ਯੋਗ ਹੋ ਜਾਵੇਗਾ.
ਜੇ ਖੂਨ ਦੇ ਸੀਰਮ ਵਿਚ ਸੋਡੀਅਮ ਦਾ ਸ਼ੁਰੂਆਤੀ ਪੱਧਰ ਸਧਾਰਣ (= 150 meq / l) ਹੁੰਦਾ, ਤਾਂ 0.45% ਦੀ ਨੈਕਲ ਗਾੜ੍ਹਾਪਣ ਦੇ ਨਾਲ ਇਕ ਹਾਈਪੋਪੋਟੋਨਿਕ ਘੋਲ ਦੀ ਵਰਤੋਂ ਕਰੋ. ਇਸ ਦੀ ਸ਼ੁਰੂਆਤ ਦੀ ਦਰ 1 ਘੰਟੇ ਵਿੱਚ 1 ਲੀਟਰ ਹੈ, ਦੂਜੇ ਅਤੇ ਤੀਜੇ ਘੰਟੇ ਵਿੱਚ 500 ਮਿਲੀਲੀਟਰ, ਫਿਰ 250-500 ਮਿ.ਲੀ. / ਘੰਟਾ.
ਇੱਕ ਹੌਲੀ ਰੀਹਾਈਡਰੇਸ਼ਨ ਰੇਟ ਵੀ ਵਰਤੀ ਜਾਂਦੀ ਹੈ: ਪਹਿਲੇ 4 ਘੰਟਿਆਂ ਵਿੱਚ 2 ਲੀਟਰ, ਅਗਲੇ 8 ਘੰਟਿਆਂ ਵਿੱਚ 2 ਲੀਟਰ, ਫਿਰ ਹਰ 8 ਘੰਟਿਆਂ ਲਈ 1 ਲੀਟਰ. ਇਹ ਵਿਕਲਪ ਤੇਜ਼ੀ ਨਾਲ ਬਾਈਕਾਰਬੋਨੇਟ ਦੇ ਪੱਧਰ ਨੂੰ ਬਹਾਲ ਕਰਦਾ ਹੈ ਅਤੇ ਐਨਿਓਨਿਕ ਅੰਤਰ ਨੂੰ ਦੂਰ ਕਰਦਾ ਹੈ. ਖੂਨ ਦੇ ਪਲਾਜ਼ਮਾ ਵਿਚ ਸੋਡੀਅਮ ਅਤੇ ਕਲੋਰੀਨ ਦੀ ਇਕਾਗਰਤਾ ਘੱਟ ਜਾਂਦੀ ਹੈ.
ਕਿਸੇ ਵੀ ਸਥਿਤੀ ਵਿੱਚ, ਤਰਲ ਟੀਕੇ ਦੀ ਦਰ ਕੇਂਦਰੀ ਵੇਨਸ ਪ੍ਰੈਸ਼ਰ (ਸੀਵੀਪੀ) ਦੇ ਅਧਾਰ ਤੇ ਅਡਜਸਟ ਕੀਤੀ ਜਾਂਦੀ ਹੈ. ਜੇ ਇਹ 4 ਮਿਲੀਮੀਟਰ ਏਕਯੂਅਰ ਤੋਂ ਘੱਟ ਹੈ. ਕਲਾ. - 1 ਲੀਟਰ ਪ੍ਰਤੀ ਘੰਟਾ, ਜੇ ਐਚਪੀਪੀ 5 ਤੋਂ 12 ਮਿਲੀਮੀਟਰ ਏਕਾਈ ਤੱਕ ਹੈ. ਕਲਾ. - 0.5 ਲੀਟਰ ਪ੍ਰਤੀ ਘੰਟਾ, 12 ਮਿਲੀਮੀਟਰ ਏਕੜ ਤੋਂ ਉਪਰ. ਕਲਾ. - ਪ੍ਰਤੀ ਘੰਟਾ 0.25-0.3 ਲੀਟਰ. ਜੇ ਰੋਗੀ ਵਿਚ ਮਹੱਤਵਪੂਰਣ ਡੀਹਾਈਡਰੇਸ਼ਨ ਹੁੰਦੀ ਹੈ, ਤਾਂ ਹਰ ਘੰਟੇ ਲਈ ਤੁਸੀਂ ਤਰਲ ਨੂੰ ਇਕ ਵਾਲੀਅਮ ਵਿਚ ਦਾਖਲ ਕਰ ਸਕਦੇ ਹੋ ਜੋ 500-1000 ਮਿਲੀਲੀਟਰ ਤੋਂ ਵੱਧ ਨਹੀਂ ਹੈ ਜੋ ਪਿਸ਼ਾਬ ਦੀ ਮਾਤਰਾ ਨਾਲੋਂ ਵੱਧ ਨਹੀਂ ਹੈ.
ਤਰਲ ਭਾਰ ਨੂੰ ਕਿਵੇਂ ਰੋਕਿਆ ਜਾਵੇ
ਕੇਟੋਆਸੀਡੋਸਿਸ ਥੈਰੇਪੀ ਦੇ ਪਹਿਲੇ 12 ਘੰਟਿਆਂ ਦੌਰਾਨ ਲਗਾਈਆਂ ਤਰਲਾਂ ਦੀ ਕੁੱਲ ਮਾਤਰਾ ਮਰੀਜ਼ ਦੇ ਸਰੀਰ ਦੇ ਭਾਰ ਦੇ 10% ਤੋਂ ਵੱਧ ਦੇ ਅਨੁਸਾਰ ਨਹੀਂ ਹੋਣੀ ਚਾਹੀਦੀ. ਤਰਲ ਓਵਰਲੋਡ ਪਲਮਨਰੀ ਐਡੀਮਾ ਦੇ ਜੋਖਮ ਨੂੰ ਵਧਾਉਂਦਾ ਹੈ, ਇਸ ਲਈ ਸੀਵੀਪੀ ਦੀ ਨਿਗਰਾਨੀ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ. ਜੇ ਖੂਨ ਵਿੱਚ ਸੋਡੀਅਮ ਦੀ ਮਾਤਰਾ ਵਧਣ ਕਾਰਨ ਇੱਕ ਹਾਈਪੋਟੋਨਿਕ ਘੋਲ ਦੀ ਵਰਤੋਂ ਕੀਤੀ ਜਾਂਦੀ ਹੈ, ਤਾਂ ਇਹ ਇੱਕ ਛੋਟੀ ਜਿਹੀ ਮਾਤਰਾ ਵਿੱਚ ਲਗਾਇਆ ਜਾਂਦਾ ਹੈ - ਲਗਭਗ 4-14 ਮਿਲੀਲੀਟਰ / ਪ੍ਰਤੀ ਘੰਟਾ ਕਿਲੋ.
ਜੇ ਮਰੀਜ਼ ਨੂੰ ਹਾਈਪੋਵੋਲਿਮਕ ਸਦਮਾ ਹੈ (ਸੰਚਾਰਿਤ ਖੂਨ ਦੀ ਮਾਤਰਾ ਵਿੱਚ ਕਮੀ ਦੇ ਕਾਰਨ, ਸਿਸਟੋਲਿਕ "ਅਪਰ" ਬਲੱਡ ਪ੍ਰੈਸ਼ਰ ਦ੍ਰਿੜਤਾ ਨਾਲ 80 ਮਿਲੀਮੀਟਰ Hg ਜਾਂ ਸੀਵੀਪੀ ਤੋਂ 4 ਮਿਲੀਮੀਟਰ Hg ਤੋਂ ਘੱਟ ਰਹਿੰਦਾ ਹੈ), ਤਾਂ ਕੋਲੋਇਡਜ਼ (ਡੈਕਸਟਰਨ, ਜੈਲੇਟਿਨ) ਦੀ ਸ਼ੁਰੂਆਤ ਕਰਨ ਦੀ ਸਿਫਾਰਸ਼ ਕੀਤੀ ਜਾਂਦੀ ਹੈ. ਕਿਉਂਕਿ ਇਸ ਸਥਿਤੀ ਵਿੱਚ, 0.9% NaCl ਘੋਲ ਦੀ ਸ਼ੁਰੂਆਤ ਬਲੱਡ ਪ੍ਰੈਸ਼ਰ ਨੂੰ ਸਧਾਰਣ ਕਰਨ ਅਤੇ ਟਿਸ਼ੂਆਂ ਵਿਚ ਖੂਨ ਦੀ ਸਪਲਾਈ ਨੂੰ ਬਹਾਲ ਕਰਨ ਲਈ ਕਾਫ਼ੀ ਨਹੀਂ ਹੋ ਸਕਦੀ.
ਬੱਚਿਆਂ ਅਤੇ ਕਿਸ਼ੋਰਾਂ ਵਿੱਚ, ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਇਲਾਜ ਦੌਰਾਨ ਸੇਰੇਬ੍ਰਲ ਐਡੀਮਾ ਦਾ ਜੋਖਮ ਵੱਧ ਜਾਂਦਾ ਹੈ. ਉਨ੍ਹਾਂ ਨੂੰ ਸਲਾਹ ਦਿੱਤੀ ਜਾਂਦੀ ਹੈ ਕਿ ਪਹਿਲੇ ਘੰਟੇ ਵਿੱਚ 10-20 ਮਿ.ਲੀ. / ਕਿਲੋਗ੍ਰਾਮ ਦੀ ਦਰ ਨਾਲ ਡੀਹਾਈਡਰੇਸ਼ਨ ਨੂੰ ਖ਼ਤਮ ਕਰਨ ਲਈ ਤਰਲ ਦਾ ਟੀਕਾ ਲਗਾਓ. ਥੈਰੇਪੀ ਦੇ ਪਹਿਲੇ 4 ਘੰਟਿਆਂ ਦੌਰਾਨ, ਤਰਲ ਪਦਾਰਥਾਂ ਦੀ ਕੁੱਲ ਮਾਤਰਾ 50 ਮਿ.ਲੀ. / ਕਿਲੋਗ੍ਰਾਮ ਤੋਂ ਵੱਧ ਨਹੀਂ ਹੋਣੀ ਚਾਹੀਦੀ.
ਇਲੈਕਟ੍ਰੋਲਾਈਟ ਗੜਬੜੀ ਨੂੰ ਠੀਕ ਕਰਨਾ
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਲਗਭਗ 4-10% ਮਰੀਜ਼ ਦਾਖਲ ਹੋਣ ਤੇ ਹਾਈਪੋਕਲੇਮੀਆ ਹੁੰਦੇ ਹਨ, ਭਾਵ, ਸਰੀਰ ਵਿੱਚ ਪੋਟਾਸ਼ੀਅਮ ਦੀ ਘਾਟ. ਉਹ ਪੋਟਾਸ਼ੀਅਮ ਦੀ ਸ਼ੁਰੂਆਤ ਨਾਲ ਇਲਾਜ ਸ਼ੁਰੂ ਕਰਦੇ ਹਨ, ਅਤੇ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਨੂੰ ਉਦੋਂ ਤੱਕ ਮੁਲਤਵੀ ਕਰ ਦਿੱਤਾ ਜਾਂਦਾ ਹੈ ਜਦੋਂ ਤਕ ਖੂਨ ਦੇ ਪਲਾਜ਼ਮਾ ਵਿਚ ਪੋਟਾਸ਼ੀਅਮ ਘੱਟੋ ਘੱਟ 3.3 ਮੇਕ / ਲੀ ਤੱਕ ਨਹੀਂ ਜਾਂਦਾ. ਜੇ ਵਿਸ਼ਲੇਸ਼ਣ ਵਿਚ ਹਾਈਪੋਕਲੇਮੀਆ ਦਿਖਾਇਆ ਗਿਆ, ਤਾਂ ਇਹ ਪੋਟਾਸ਼ੀਅਮ ਦੇ ਧਿਆਨ ਨਾਲ ਪ੍ਰਬੰਧਨ ਲਈ ਸੰਕੇਤ ਹੈ, ਭਾਵੇਂ ਮਰੀਜ਼ ਦਾ ਪਿਸ਼ਾਬ ਆਉਟਪੁੱਟ ਕਮਜ਼ੋਰ ਜਾਂ ਗੈਰਹਾਜ਼ਰ ਹੋਵੇ (ਓਲੀਗੁਰੀਆ ਜਾਂ ਅਨੂਰੀਆ).
ਭਾਵੇਂ ਕਿ ਖੂਨ ਵਿਚ ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਸ਼ੁਰੂਆਤੀ ਪੱਧਰ ਆਮ ਸੀਮਾਵਾਂ ਦੇ ਅੰਦਰ ਸੀ, ਕੋਈ ਵੀ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਇਲਾਜ ਦੌਰਾਨ ਇਸ ਦੇ ਘਟੇ ਹੋਏ ਘਾਟ ਦੀ ਉਮੀਦ ਕਰ ਸਕਦਾ ਹੈ. ਆਮ ਤੌਰ ਤੇ ਇਹ ਪੀਐਚ ਦੇ ਸਧਾਰਣਕਰਨ ਦੀ ਸ਼ੁਰੂਆਤ ਦੇ 3-4 ਘੰਟਿਆਂ ਬਾਅਦ ਦੇਖਿਆ ਜਾਂਦਾ ਹੈ. ਕਿਉਂਕਿ ਇਨਸੁਲਿਨ ਦੀ ਸ਼ੁਰੂਆਤ, ਡੀਹਾਈਡਰੇਸ਼ਨ ਨੂੰ ਖ਼ਤਮ ਕਰਨ ਅਤੇ ਖੂਨ ਵਿਚ ਸ਼ੂਗਰ ਦੀ ਗਾੜ੍ਹਾਪਣ ਵਿਚ ਕਮੀ ਦੇ ਨਾਲ, ਪੋਟਾਸ਼ੀਅਮ ਸੈੱਲਾਂ ਵਿਚ ਗਲੂਕੋਜ਼ ਨਾਲ ਵੱਡੀ ਮਾਤਰਾ ਵਿਚ ਸਪਲਾਈ ਕੀਤਾ ਜਾਵੇਗਾ, ਅਤੇ ਨਾਲ ਹੀ ਪਿਸ਼ਾਬ ਵਿਚ ਬਾਹਰ ਕੱ .ਿਆ ਜਾਂਦਾ ਹੈ.
ਭਾਵੇਂ ਮਰੀਜ਼ ਦਾ ਸ਼ੁਰੂਆਤੀ ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਪੱਧਰ ਆਮ ਹੁੰਦਾ ਸੀ, ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਨਿਰੰਤਰ ਪ੍ਰਬੰਧਨ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦੇ ਸ਼ੁਰੂ ਤੋਂ ਹੀ ਕੀਤਾ ਜਾਂਦਾ ਹੈ. ਉਸੇ ਸਮੇਂ, ਉਹ ਪਲਾਜ਼ਮਾ ਪੋਟਾਸ਼ੀਅਮ ਦੇ ਮੁੱਲ ਨੂੰ 4 ਤੋਂ 5 ਮੈਗਾ / ਲੀ ਤੱਕ ਨਿਸ਼ਾਨਾ ਬਣਾਉਣ ਦੀ ਇੱਛਾ ਰੱਖਦੇ ਹਨ. ਪਰ ਤੁਸੀਂ ਪ੍ਰਤੀ ਦਿਨ 15-20 ਗ੍ਰਾਮ ਪੋਟਾਸ਼ੀਅਮ ਦੇ ਅੰਦਰ ਦਾਖਲ ਨਹੀਂ ਹੋ ਸਕਦੇ. ਜੇ ਤੁਸੀਂ ਪੋਟਾਸ਼ੀਅਮ ਨਹੀਂ ਦਾਖਲ ਕਰਦੇ ਹੋ, ਤਾਂ ਹਾਈਪੋਕਲੇਮੀਆ ਦੀ ਪ੍ਰਵਿਰਤੀ ਇਨਸੁਲਿਨ ਪ੍ਰਤੀਰੋਧ ਨੂੰ ਵਧਾ ਸਕਦੀ ਹੈ ਅਤੇ ਬਲੱਡ ਸ਼ੂਗਰ ਦੇ ਸਧਾਰਣਕਰਨ ਵਿਚ ਰੁਕਾਵਟ ਪਾ ਸਕਦੀ ਹੈ.
ਜੇ ਖੂਨ ਦੇ ਪਲਾਜ਼ਮਾ ਵਿਚ ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਪੱਧਰ ਅਣਜਾਣ ਹੈ, ਤਾਂ ਪੋਟਾਸ਼ੀਅਮ ਦੀ ਸ਼ੁਰੂਆਤ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦੀ ਸ਼ੁਰੂਆਤ ਤੋਂ 2 ਘੰਟਿਆਂ ਬਾਅਦ, ਜਾਂ 2 ਲੀਟਰ ਤਰਲ ਦੇ ਨਾਲ ਮਿਲਦੀ ਹੈ. ਇਸ ਸਥਿਤੀ ਵਿੱਚ, ਈਸੀਜੀ ਅਤੇ ਪਿਸ਼ਾਬ ਦੇ ਆਉਟਪੁੱਟ (ਡਯੂਰੇਸਿਸ) ਦੀ ਦਰ ਦੀ ਨਿਗਰਾਨੀ ਕੀਤੀ ਜਾਂਦੀ ਹੈ.
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ * ਵਿਚ ਪੋਟਾਸ਼ੀਅਮ ਦੇ ਪ੍ਰਬੰਧਨ ਦੀ ਦਰ
| ਕੇ + ਬਲੱਡ ਪਲਾਜ਼ਮਾ, ਮੇਕ / ਐੱਲ | ਕੇਸੀਐਲ (ਜੀ / ਐਚ) ਦੀ ਸ਼ੁਰੂਆਤ ਦੀ ਦਰ ** | ||
|---|---|---|---|
| pH ਤੇ <7.1 | pH> 7.1 ਤੇ | pH ਸ਼ਾਮਲ ਨਹੀਂ, ਗੋਲ | |
| < 3 | 3 | 2,5 | 3 |
| 3-3,9 | 2,5 | 2,0 | 2 |
| 4-4,9 | 2,0 | 1,2 | 1,5 |
| 5-5,9 | 1,5 | 0,8 | 1,0 |
| > 6 | ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਪ੍ਰਬੰਧ ਨਾ ਕਰੋ | ||
* ਟੇਬਲ ਕਿਤਾਬ "ਡਾਇਬਟੀਜ਼" ਤੇ ਅਧਾਰਤ ਹੈ. ਗੰਭੀਰ ਅਤੇ ਭਿਆਨਕ ਪੇਚੀਦਗੀਆਂ ”ਐਡ. ਆਈ.ਆਈ.ਡੇਡੋਵਾ, ਐਮ.ਵੀ. ਸ਼ੇਸਟਕੋਵਾ, ਐਮ., 2011
** 100 ਮਿਲੀਲੀਟਰ ਵਿੱਚ 4% ਕੇਸੀਐਲ ਘੋਲ ਵਿੱਚ 1 ਗ੍ਰਾਮ ਪੋਟਾਸ਼ੀਅਮ ਕਲੋਰਾਈਡ ਹੁੰਦਾ ਹੈ
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸਿਡਜ਼ੇ ਵਿਚ, ਫਾਸਫੇਟ ਪ੍ਰਬੰਧਨ ਦੀ ਸਲਾਹ ਨਹੀਂ ਦਿੱਤੀ ਜਾਂਦੀ ਕਿਉਂਕਿ ਇਹ ਇਲਾਜ ਦੇ ਨਤੀਜਿਆਂ ਵਿਚ ਸੁਧਾਰ ਨਹੀਂ ਕਰਦਾ. ਇੱਥੇ ਸੰਕੇਤਾਂ ਦੀ ਇੱਕ ਸੀਮਿਤ ਸੂਚੀ ਹੈ ਜਿਸ ਵਿੱਚ ਪੋਟਾਸ਼ੀਅਮ ਫਾਸਫੇਟ 20-30 ਮੇਕ / ਐਲ ਨਿਵੇਸ਼ ਦੀ ਮਾਤਰਾ ਵਿੱਚ ਨਿਰਧਾਰਤ ਕੀਤਾ ਜਾਂਦਾ ਹੈ. ਇਸ ਵਿੱਚ ਸ਼ਾਮਲ ਹਨ:
- ਹਾਈਪੋਫੋਸਫੇਟਿਮੀਆ;
- ਅਨੀਮੀਆ
- ਗੰਭੀਰ ਦਿਲ ਦੀ ਅਸਫਲਤਾ.
ਜੇ ਫਾਸਫੇਟਸ ਦਾ ਪ੍ਰਬੰਧਨ ਕੀਤਾ ਜਾਂਦਾ ਹੈ, ਤਾਂ ਖੂਨ ਵਿਚ ਕੈਲਸ਼ੀਅਮ ਦੇ ਪੱਧਰ ਨੂੰ ਨਿਯੰਤਰਿਤ ਕਰਨਾ ਜ਼ਰੂਰੀ ਹੈ, ਕਿਉਂਕਿ ਇਸ ਦੇ ਬਹੁਤ ਜ਼ਿਆਦਾ ਡਿੱਗਣ ਦਾ ਜੋਖਮ ਹੈ. ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਇਲਾਜ ਵਿਚ, ਮੈਗਨੀਸ਼ੀਅਮ ਦੇ ਪੱਧਰ ਆਮ ਤੌਰ ਤੇ ਸਹੀ ਨਹੀਂ ਹੁੰਦੇ.
ਐਸਿਡੋਸਿਸ ਖਾਤਮੇ
ਐਸਿਡੋਸਿਸ ਐਸਿਡਿਟੀ ਦੇ ਵਾਧੇ ਵੱਲ ਐਸਿਡ-ਬੇਸ ਸੰਤੁਲਨ ਵਿੱਚ ਤਬਦੀਲੀ ਹੈ. ਇਹ ਵਿਕਸਤ ਹੁੰਦਾ ਹੈ ਜਦੋਂ, ਇਨਸੁਲਿਨ ਦੀ ਘਾਟ ਦੇ ਕਾਰਨ, ਕੇਟੋਨ ਦੇ ਸਰੀਰ ਤੇਜ਼ੀ ਨਾਲ ਖੂਨ ਦੇ ਪ੍ਰਵਾਹ ਵਿੱਚ ਦਾਖਲ ਹੁੰਦੇ ਹਨ. ਲੋੜੀਂਦੀ ਇਨਸੁਲਿਨ ਥੈਰੇਪੀ ਦੀ ਮਦਦ ਨਾਲ, ਕੇਟੋਨ ਬਾਡੀ ਦੇ ਉਤਪਾਦਨ ਨੂੰ ਦਬਾ ਦਿੱਤਾ ਜਾਂਦਾ ਹੈ. ਨਾਲ ਹੀ, ਡੀਹਾਈਡਰੇਸਨ ਦਾ ਖਾਤਮਾ ਪੀਐਚ ਨੂੰ ਸਧਾਰਣ ਕਰਨ ਵਿਚ ਸਹਾਇਤਾ ਕਰਦਾ ਹੈ, ਕਿਉਂਕਿ ਇਹ ਖੂਨ ਦੇ ਪ੍ਰਵਾਹ ਨੂੰ ਆਮ ਬਣਾਉਂਦਾ ਹੈ, ਗੁਰਦੇ ਸਮੇਤ, ਜੋ ਕਿ ਕੀਟੋਨਸ ਨੂੰ ਹਟਾਉਂਦਾ ਹੈ.
ਭਾਵੇਂ ਕਿ ਮਰੀਜ਼ ਨੂੰ ਗੰਭੀਰ ਐਸਿਡੋਸਿਸ ਹੁੰਦਾ ਹੈ, ਤਾਂ ਵੀ ਸਧਾਰਣ pH ਦੇ ਨੇੜੇ ਬਾਈਕਾਰਬੋਨੇਟ ਦੀ ਗਾੜ੍ਹਾਪਣ ਕੇਂਦਰੀ ਪ੍ਰਣਾਲੀ ਵਿਚ ਲੰਬੇ ਸਮੇਂ ਲਈ ਰਹਿੰਦਾ ਹੈ. ਸੇਰੇਬ੍ਰੋਸਪਾਈਨਲ ਤਰਲ (ਸੇਰੇਬਰੋਸਪਾਈਨਲ ਤਰਲ) ਵਿੱਚ ਵੀ, ਖੂਨ ਦੇ ਪਲਾਜ਼ਮਾ ਨਾਲੋਂ ਕੇਟੋਨ ਦੇ ਸਰੀਰ ਦਾ ਪੱਧਰ ਬਹੁਤ ਘੱਟ ਰੱਖਿਆ ਜਾਂਦਾ ਹੈ.
ਐਲਕਾਲਿਸ ਦੀ ਸ਼ੁਰੂਆਤ ਮਾੜੇ ਪ੍ਰਭਾਵਾਂ ਦਾ ਕਾਰਨ ਬਣ ਸਕਦੀ ਹੈ:
- ਪੋਟਾਸ਼ੀਅਮ ਦੀ ਘਾਟ ਵਧੀ;
- ਇੰਟਰਾਸੈਲੂਲਰ ਐਸਿਡੋਸਿਸ ਵਿੱਚ ਵਾਧਾ, ਭਾਵੇਂ ਖੂਨ ਦਾ pH ਵੱਧਦਾ ਹੈ;
- ਪੋਪਕਲਸੀਮੀਆ - ਕੈਲਸ਼ੀਅਮ ਦੀ ਘਾਟ;
- ਕੇਟੋਸਿਸ (ਕੀਟੋਨ ਬਾਡੀ ਦਾ ਉਤਪਾਦਨ) ਦੇ ਦਮਨ ਨੂੰ ਹੌਲੀ ਕਰਨਾ;
- ਆਕਸੀਹੇਮੋਗਲੋਬਿਨ ਅਤੇ ਇਸ ਤੋਂ ਬਾਅਦ ਦੇ ਹਾਈਪੋਕਸਿਆ (ਆਕਸੀਜਨ ਦੀ ਘਾਟ) ਦੇ ਭੰਗ ਦੇ ਕਰਵ ਦੀ ਉਲੰਘਣਾ;
- ਨਾੜੀ ਹਾਈਪ੍ੋਟੈਨਸ਼ਨ;
- ਪੈਰਾਡੌਕਸਿਕਲ ਸੇਰੇਬਰੋਸਪਾਈਨਲ ਤਰਲ ਐਸਿਡੋਸਿਸ, ਜੋ ਦਿਮਾਗ ਦੇ ਸੋਜ ਵਿੱਚ ਯੋਗਦਾਨ ਪਾ ਸਕਦਾ ਹੈ.
ਇਹ ਸਾਬਤ ਹੋਇਆ ਹੈ ਕਿ ਸੋਡੀਅਮ ਬਾਈਕਾਰਬੋਨੇਟ ਦੀ ਨਿਯੁਕਤੀ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਾਲੇ ਮਰੀਜ਼ਾਂ ਦੀ ਮੌਤ ਦਰ ਨੂੰ ਘਟਾਉਂਦੀ ਨਹੀਂ ਹੈ. ਇਸ ਲਈ, ਇਸ ਦੇ ਜਾਣ-ਪਛਾਣ ਦੇ ਸੰਕੇਤ ਮਹੱਤਵਪੂਰਨ ਤੰਗ ਹਨ. ਨਿਯਮਿਤ ਤੌਰ 'ਤੇ ਸੋਡਾ ਦੀ ਵਰਤੋਂ ਕਰਨਾ ਸਖ਼ਤ ਨਿਰਾਸ਼ਾਜਨਕ ਹੈ. ਇਹ ਸਿਰਫ 7.0 ਤੋਂ ਘੱਟ ਖੂਨ ਦੇ ਪੀਐਚ ਜਾਂ 5 ਐਮਐਮਓਲ / ਐੱਲ ਤੋਂ ਘੱਟ ਦੇ ਇੱਕ ਸਟੈਂਡਰਡ ਬਾਈਕਰੋਬਨੇਟ ਮੁੱਲ ਦੁਆਰਾ ਚਲਾਇਆ ਜਾ ਸਕਦਾ ਹੈ. ਖ਼ਾਸਕਰ ਜੇ ਨਾੜੀ collapseਹਿ ਜਾਣ ਜਾਂ ਵਧੇਰੇ ਪੋਟਾਸ਼ੀਅਮ ਉਸੇ ਸਮੇਂ ਦੇਖਿਆ ਜਾਂਦਾ ਹੈ, ਜੋ ਕਿ ਜਾਨ ਦਾ ਖ਼ਤਰਾ ਹੈ.
6.9-7.0 ਦੇ ਪੀਐਚ ਤੇ, 4 ਗ੍ਰਾਮ ਸੋਡੀਅਮ ਬਾਈਕਾਰਬੋਨੇਟ ਪੇਸ਼ ਕੀਤਾ ਜਾਂਦਾ ਹੈ (1% ਦੇ ਅੰਦਰ ਅੰਦਰਲੀ ਹੌਲੀ ਹੌਲੀ ਹੌਲੀ 2% ਘੋਲ ਦੇ 200 ਮਿ.ਲੀ.). ਜੇ ਪੀਐਚ ਵੀ ਘੱਟ ਹੈ, ਤਾਂ 8 ਗ੍ਰਾਮ ਸੋਡੀਅਮ ਬਾਈਕਾਰਬੋਨੇਟ ਪੇਸ਼ ਕੀਤੇ ਗਏ ਹਨ (2 ਘੰਟਿਆਂ ਵਿਚ ਉਸੇ ਹੀ 2% ਘੋਲ ਦੇ 400 ਮਿ.ਲੀ.). ਖੂਨ ਵਿੱਚ ਪੀਐਚ ਅਤੇ ਪੋਟਾਸ਼ੀਅਮ ਦਾ ਪੱਧਰ ਹਰ 2 ਘੰਟਿਆਂ ਬਾਅਦ ਨਿਰਧਾਰਤ ਕੀਤਾ ਜਾਂਦਾ ਹੈ. ਜੇ ਪੀਐਚ 7.0 ਤੋਂ ਘੱਟ ਹੈ, ਤਾਂ ਪ੍ਰਸ਼ਾਸਨ ਨੂੰ ਦੁਹਰਾਉਣਾ ਚਾਹੀਦਾ ਹੈ. ਜੇ ਪੋਟਾਸ਼ੀਅਮ ਗਾੜ੍ਹਾਪਣ 5.5 meq / l ਤੋਂ ਘੱਟ ਹੈ, ਸੋਡੀਅਮ ਬਾਈਕਾਰਬੋਨੇਟ ਦੇ ਹਰੇਕ 4 g ਲਈ ਪੋਟਾਸ਼ੀਅਮ ਕਲੋਰਾਈਡ ਦਾ ਇੱਕ ਵਾਧੂ 0.75-1 g ਜੋੜਿਆ ਜਾਣਾ ਚਾਹੀਦਾ ਹੈ.
ਜੇ ਐਸਿਡ-ਬੇਸ ਰਾਜ ਦੇ ਸੂਚਕਾਂ ਨੂੰ ਨਿਰਧਾਰਤ ਕਰਨਾ ਸੰਭਵ ਨਹੀਂ ਹੈ, ਤਾਂ ਕਿਸੇ ਵੀ ਖਾਰੀ “ਅੰਨ੍ਹੇਵਾਹ” ਦੇ ਆਉਣ ਦਾ ਜੋਖਮ ਸੰਭਾਵਿਤ ਲਾਭ ਨਾਲੋਂ ਕਿਤੇ ਵੱਧ ਹੈ. ਮਰੀਜ਼ਾਂ ਨੂੰ ਪੀਣ ਵਾਲੇ ਸੋਡਾ ਦਾ ਹੱਲ ਲਿਖਣ ਦੀ ਸਿਫਾਰਸ਼ ਨਹੀਂ ਕੀਤੀ ਜਾਂਦੀ, ਭਾਵੇਂ ਪੀਣ ਲਈ ਜਾਂ ਗੁਦੇ ਤੌਰ ਤੇ (ਗੁਦਾ ਦੁਆਰਾ). ਖਾਰੀ ਖਣਿਜ ਪਾਣੀ ਪੀਣ ਦੀ ਵੀ ਜ਼ਰੂਰਤ ਨਹੀਂ ਹੈ. ਜੇ ਰੋਗੀ ਆਪਣੇ ਆਪ ਪੀ ਸਕਦਾ ਹੈ, ਤਾਂ ਬਿਨਾਂ ਰੁਕਾਵਟ ਚਾਹ ਜਾਂ ਸਾਦਾ ਪਾਣੀ isੁਕਵਾਂ ਹੈ.
ਗੈਰ ਕਿਰਿਆਸ਼ੀਲ ਗਤੀਵਿਧੀਆਂ
ਸਾਹ ਦੀ functionੁਕਵੀਂ ਕਿਰਿਆ ਪ੍ਰਦਾਨ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ. 11 ਕੇਪੀਏ (80 ਐਮਐਮਐਚਜੀ) ਦੇ ਹੇਠਾਂ ਪੀਓ 2 ਦੇ ਨਾਲ, ਆਕਸੀਜਨ ਥੈਰੇਪੀ ਦੀ ਸਲਾਹ ਦਿੱਤੀ ਜਾਂਦੀ ਹੈ. ਜੇ ਜਰੂਰੀ ਹੋਵੇ, ਰੋਗੀ ਨੂੰ ਕੇਂਦਰੀ ਵੈਨਸ ਕੈਥੀਟਰ ਦਿੱਤਾ ਜਾਂਦਾ ਹੈ. ਚੇਤਨਾ ਦੇ ਨੁਕਸਾਨ ਦੇ ਮਾਮਲੇ ਵਿੱਚ - ਪੇਟ ਦੇ ਭਾਗਾਂ ਦੀ ਨਿਰੰਤਰ ਅਭਿਲਾਸ਼ਾ (ਪੰਪਿੰਗ) ਲਈ ਇੱਕ ਗੈਸਟਰਿਕ ਟਿ establishਬ ਸਥਾਪਤ ਕਰੋ. ਪਾਣੀ ਦੇ ਸੰਤੁਲਨ ਦਾ ਸਹੀ ਘੰਟੇ ਪ੍ਰਤੀ ਮੁਲਾਂਕਣ ਪ੍ਰਦਾਨ ਕਰਨ ਲਈ ਬਲੈਡਰ ਵਿਚ ਕੈਥੀਟਰ ਵੀ ਪਾਇਆ ਜਾਂਦਾ ਹੈ.
ਹੈਪਰੀਨ ਦੀਆਂ ਛੋਟੀਆਂ ਖੁਰਾਕਾਂ ਦੀ ਵਰਤੋਂ ਥ੍ਰੋਮੋਬਸਿਸ ਨੂੰ ਰੋਕਣ ਲਈ ਕੀਤੀ ਜਾ ਸਕਦੀ ਹੈ. ਇਸ ਲਈ ਸੰਕੇਤ:
- ਮਰੀਜ਼ ਦੀ ਬੁੱਧੀਮਾਨ ਉਮਰ;
- ਡੂੰਘੀ ਕੌਮਾ;
- ਉੱਚਿਤ ਹਾਈਪ੍ਰੋਸੋਲਰਿਟੀ (ਲਹੂ ਬਹੁਤ ਸੰਘਣਾ ਹੈ) - 380 ਤੋਂ ਵੱਧ ਮਾਸਮੋਲ / ਐਲ;
- ਮਰੀਜ਼ ਖਿਰਦੇ ਦੀਆਂ ਦਵਾਈਆਂ, ਐਂਟੀਬਾਇਓਟਿਕਸ ਲੈਂਦਾ ਹੈ.
ਇੰਪੀਰੀਅਲ ਐਂਟੀਬਾਇਓਟਿਕ ਥੈਰੇਪੀ ਲਾਜ਼ਮੀ ਤੌਰ 'ਤੇ ਨਿਰਧਾਰਤ ਕੀਤੀ ਜਾਣੀ ਚਾਹੀਦੀ ਹੈ, ਭਾਵੇਂ ਕਿ ਲਾਗ ਦਾ ਧਿਆਨ ਨਹੀਂ ਮਿਲਦਾ, ਪਰ ਸਰੀਰ ਦਾ ਤਾਪਮਾਨ ਉੱਚਾ ਹੁੰਦਾ ਹੈ. ਕਿਉਂਕਿ ਡਾਇਬੇਟਿਕ ਕੇਟੋਆਸੀਡੋਸਿਸ ਵਿਚ ਹਾਈਪਰਥਰਮਿਆ (ਬੁਖਾਰ) ਦਾ ਹਮੇਸ਼ਾ ਸੰਕਰਮਣ ਹੁੰਦਾ ਹੈ.
ਬੱਚਿਆਂ ਵਿੱਚ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ
ਬੱਚਿਆਂ ਵਿੱਚ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਅਕਸਰ ਹੀ ਪਹਿਲੀ ਵਾਰ ਹੁੰਦੇ ਹਨ ਜੇ ਉਹ ਸਮੇਂ ਵਿੱਚ ਟਾਈਪ 1 ਸ਼ੂਗਰ ਦੀ ਜਾਂਚ ਕਰਨ ਵਿੱਚ ਅਸਮਰੱਥ ਸਨ. ਅਤੇ ਫਿਰ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੀ ਬਾਰੰਬਾਰਤਾ ਇਸ ਗੱਲ 'ਤੇ ਨਿਰਭਰ ਕਰਦੀ ਹੈ ਕਿ ਇਕ ਨੌਜਵਾਨ ਮਰੀਜ਼ ਵਿਚ ਸ਼ੂਗਰ ਦਾ ਇਲਾਜ ਕਿੰਨੀ ਸਾਵਧਾਨੀ ਨਾਲ ਕੀਤਾ ਜਾਂਦਾ ਹੈ.
ਹਾਲਾਂਕਿ ਬੱਚਿਆਂ ਵਿੱਚ ਕੇਟੋਆਸੀਡੋਸਿਸ ਰਵਾਇਤੀ ਤੌਰ ਤੇ ਟਾਈਪ 1 ਸ਼ੂਗਰ ਦੀ ਨਿਸ਼ਾਨੀ ਵਜੋਂ ਮੰਨਿਆ ਜਾਂਦਾ ਹੈ, ਪਰ ਇਹ ਟਾਈਪ 2 ਸ਼ੂਗਰ ਵਾਲੇ ਕੁਝ ਕਿਸ਼ੋਰਾਂ ਵਿੱਚ ਵੀ ਵਿਕਾਸ ਕਰ ਸਕਦਾ ਹੈ. ਇਹ ਵਰਤਾਰਾ ਸਪੈਨਿਸ਼ ਬੱਚਿਆਂ ਵਿੱਚ ਸ਼ੂਗਰ ਨਾਲ ਪੀੜਤ ਬੱਚਿਆਂ ਵਿੱਚ, ਅਤੇ ਖਾਸ ਕਰਕੇ ਅਫਰੀਕੀ ਅਮਰੀਕੀਆਂ ਵਿੱਚ ਆਮ ਹੈ.
ਟਾਈਪ 2 ਸ਼ੂਗਰ ਦੇ ਨਾਲ ਅਫਰੀਕੀ-ਅਮਰੀਕੀ ਕਿਸ਼ੋਰਾਂ 'ਤੇ ਇੱਕ ਅਧਿਐਨ ਕੀਤਾ ਗਿਆ. ਇਹ ਪਤਾ ਚਲਿਆ ਕਿ ਮੁ diagnosisਲੇ ਤਸ਼ਖੀਸ ਦੇ ਸਮੇਂ, ਉਹਨਾਂ ਵਿੱਚੋਂ 25% ਨੂੰ ਕੇਟੋਆਸੀਡੋਸਿਸ ਸੀ. ਇਸ ਤੋਂ ਬਾਅਦ, ਉਨ੍ਹਾਂ ਕੋਲ ਟਾਈਪ 2 ਸ਼ੂਗਰ ਦੀ ਇਕ ਆਮ ਕਲੀਨਿਕਲ ਤਸਵੀਰ ਸੀ. ਵਿਗਿਆਨੀਆਂ ਨੇ ਅਜੇ ਵੀ ਇਸ ਵਰਤਾਰੇ ਦੇ ਕਾਰਨ ਦਾ ਪਤਾ ਨਹੀਂ ਲਗਾਇਆ.
ਬੱਚਿਆਂ ਵਿੱਚ ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਲੱਛਣ ਅਤੇ ਇਲਾਜ ਆਮ ਤੌਰ ਤੇ ਬਾਲਗਾਂ ਵਾਂਗ ਹੀ ਹੁੰਦੇ ਹਨ. ਜੇ ਮਾਪੇ ਆਪਣੇ ਬੱਚੇ ਦੀ ਸਾਵਧਾਨੀ ਨਾਲ ਨਿਗਰਾਨੀ ਕਰਦੇ ਹਨ, ਤਾਂ ਉਹ ਸ਼ੂਗਰ ਦੇ ਕੋਮਾ ਵਿੱਚ ਪੈਣ ਤੋਂ ਪਹਿਲਾਂ ਉਨ੍ਹਾਂ ਤੇ ਕਾਰਵਾਈ ਕਰਨ ਲਈ ਸਮਾਂ ਕੱ .ਣਗੇ. ਜਦੋਂ ਇਨਸੁਲਿਨ, ਖਾਰੇ ਅਤੇ ਹੋਰ ਦਵਾਈਆਂ ਦੀ ਖੁਰਾਕ ਦਾ ਨੁਸਖ਼ਾ ਦਿੰਦੇ ਹੋ, ਤਾਂ ਡਾਕਟਰ ਬੱਚੇ ਦੇ ਸਰੀਰ ਦੇ ਭਾਰ ਲਈ ਤਬਦੀਲੀਆਂ ਕਰੇਗਾ.
ਸਫਲਤਾ ਦਾ ਮਾਪਦੰਡ
ਸ਼ੂਗਰ ਦੇ ਕੇਟੋਆਸੀਡੋਸਿਸ ਦੇ ਹੱਲ (ਸਫਲ ਇਲਾਜ) ਦੇ ਮਾਪਦੰਡਾਂ ਵਿੱਚ, ਬਲੱਡ ਸ਼ੂਗਰ ਦਾ ਪੱਧਰ 11 ਐਮ.ਐਮ.ਓਲ / ਐਲ ਜਾਂ ਇਸਤੋਂ ਘੱਟ ਹੁੰਦਾ ਹੈ, ਅਤੇ ਨਾਲ ਹੀ ਐਸਿਡ-ਬੇਸ ਸਥਿਤੀ ਦੇ ਤਿੰਨ ਸੂਚਕਾਂ ਵਿੱਚੋਂ ਘੱਟੋ ਘੱਟ ਦੋ ਨੂੰ ਸੁਧਾਰਨਾ. ਇਨ੍ਹਾਂ ਸੂਚਕਾਂ ਦੀ ਸੂਚੀ ਇੱਥੇ ਹੈ:
- ਸੀਰਮ ਬਾਈਕਾਰਬੋਨੇਟ> = 18 ਮੇਕ / ਐਲ;
- ਨਾੜੀ ਦਾ ਲਹੂ pH> = 7.3;
- anionic ਅੰਤਰ <= 14 meq / l;
ਲੇਖ ਬੱਚਿਆਂ ਸਮੇਤ ਸ਼ੂਗਰ ਦੇ ਕਿਓਟਾਈਸੀਡੋਸਿਸ ਦੇ ਕਾਰਨਾਂ, ਲੱਛਣਾਂ ਅਤੇ ਇਲਾਜ ਬਾਰੇ ਵਿਸਥਾਰਪੂਰਵਕ ਜਾਣਕਾਰੀ ਪ੍ਰਦਾਨ ਕਰਦਾ ਹੈ. ਸ਼ੂਗਰ ਦੀ ਇਸ ਗੰਭੀਰ ਪੇਚੀਦਗੀ ਨੂੰ ਰੋਕਣ ਦਾ ਸਭ ਤੋਂ ਵਧੀਆ bestੰਗ ਹੈ ਮਰੀਜ਼ ਨੂੰ ਜਾਗਰੂਕ ਕਰਨਾ. ਬੱਚਿਆਂ ਵਿੱਚ ਕੇਟੋਆਸੀਡੋਸਿਸ ਅਕਸਰ ਹੁੰਦਾ ਹੈ ਜੇ ਡਾਕਟਰ ਹੋਰ ਬਿਮਾਰੀਆਂ ਲਈ ਸ਼ੂਗਰ ਦੇ ਸੰਕੇਤ ਲੈਂਦਾ ਹੈ. ਇਸ ਲਈ, ਡਾਕਟਰਾਂ ਅਤੇ ਮਾਪਿਆਂ ਲਈ ਸ਼ੂਗਰ ਦੇ ਲੱਛਣਾਂ ਦੀ ਸੂਚੀ ਨੂੰ ਯਾਦ ਰੱਖਣਾ ਮਹੱਤਵਪੂਰਨ ਹੈ. ਅਸੀਂ ਉਮੀਦ ਕਰਦੇ ਹਾਂ ਕਿ ਇਹ ਲੇਖ ਸ਼ੂਗਰ ਰੋਗੀਆਂ, ਉਨ੍ਹਾਂ ਦੇ ਅਜ਼ੀਜ਼ਾਂ ਅਤੇ ਨਾਲ ਹੀ ਡਾਕਟਰਾਂ ਲਈ ਲਾਭਦਾਇਕ ਰਿਹਾ ਹੈ.